Syndrom diabetické nohy: nezávislý prediktor kardiovaskulární a cerebrovaskulární morbidity a mortality?
Diabetic foot syndrome: the independent predictor of cardiovascular and cerebrovascular morbidity and mortality?
Diabetic foot syndrome is defined as ulceration of the foot (distally from the ankle and including the ankle) associated with neuropathy and different grades of ischemia and infection. Patients with diabetic foot ulceration may be at considerably higher risk of all-cause mortality compared with those patients with diabetes but no history of foot ulceration. This may in part be explained by a greater burden of CVD risk factors and subsequent excess risk of fatal cardiovascular events. The adoption of an aggressive cardiovascular risk management policy in diabetic foot ulcer clinics is recommended for these patients.
Key words:
cardiovascular mortality – diabetes – diabetic foot ulcer – diabetic foot clinic
Authors:
Jana Lupínková 1; Alexandra Jirkovská 2; Robert Bém 2; Věra Adámková 1
Authors‘ workplace:
Pracoviště preventivní kardiologie, IKEM, Praha, přednostka doc. MUDr. Věra Adámková, CSc.
1; Centrum diabetologie, IKEM, Praha, prof. MUDr. Terezie Pelikánová, DrSc.
2
Published in:
Forum Diab 2013; 2(2): 102-107
Category:
Overview
Syndrom diabetické nohy je definován jako ulcerace nohy (distálně od kotníku včetně kotníku) spojená s neuropatií, s různým stupněm ischemické choroby dolních končetin a s infekcí. Pacienti s diabetickými ulceracemi mají podstatně vyšší riziko celkové mortality ve srovnání s pacienty s diabetem, ale bez anamnézy ulcerace. Částečně to lze vysvětlit zvýšeným rizikem kardiovaskulárních onemocnění a následně zvýšeným rizikem fatálních kardiovaskulárních příhod. Specializované podiatrické ambulance by měly doporučovat u těchto pacientů agresivní ovlivnění kardiovaskulárních rizikových faktorů.
Klíčová slova:
diabetes – diabetické ulacerace – kardiovaskulární mortalita – podiatrické centrum
Vysoká mortalita u pacientů se syndromem diabetické nohy
Syndrom diabetické nohy je definován jako ulcerace nebo destrukce hlubokých tkání nohy distálně od kotníku včetně kotníku spojená s neuropatií, s různým stupněm ischemické choroby dolních končetin a často i s infekcí. Syndrom diabetické nohy patří mezi nejzávažnější komplikace diabetu. Odhaduje se, že 50–70 % všech netraumatických amputací dolních končetin je provedeno u nemocných s diabetem. V 85 % všech amputací u diabetických pacientů předcházejí ulcerace na nohou, které se následně zhorší do závažné infekce nebo gangrény [1]. Celoživotní riziko ulcerace nohou u pacientů s diabetem (1. nebo 2. typu) může být až 25% [2]. Pacienti po amputaci, s ischemickou chorobou dolních končetin (ICHDK) nebo s diabetickými ulceracemi mají vyšší 5letou mortalitu než pacienti s kolorektálním karcinomem, Hodgkinovou chorobou, karcinomem prsu a prostaty. Hůře jsou na tom už jenom pacienti s karcinomem plic a pankreatu [3].
Multidisciplinární péče o pacienty se syndromem diabetické nohy
Léčba diabetických ulcerací vyžaduje multidisciplinární přístup, který zahrnuje revaskularizaci, chirurgické zákroky, stejně jako léčbu infekce, edému, bolesti, metabolických poruch, malnutrice a komorbidit, pečlivou lokální terapii a biomechanické odlehčení [4]. Jak je patrné ze studie EURODIALE (European Study Group on Diabetes and the Lower Extremity), standardní péče byla suboptimální pro mnoho pacientů, a to dokonce i ve specializovaných podiatrických centrech. Tato situace nastává v důsledku chybění jasných doporučení, v důsledku finanční bariéry způsobené nedostatečnou úhradou, nedostupnosti zdravotnických pracovníků a osobního přesvědčení lékařů [5]. Léčba diabetických ulcerací je výzvou pro pacienty, poskytovatele zdravotní péče a pro systém zdravotní péče. Léčba by neměla být zaměřena pouze na hojení ulcerace; syndrom diabetické nohy je celoživotní stav, což znamená, že pacient je vždy v riziku nové ulcerace, amputace nebo předčasného úmrtí, a tak celostní přístup je nutný pro management léčby i prevenci [6].
Výhody specializovaných podiatrických center v zlepšení výsledků hojení diabetických ulcerací, ve snížení počtu amputací a hospitalizací byly popsány již dříve, a jsou přijímány jako nejlepší model péče o syndrom diabetické nohy [7].
Existuje i další důvod proč soustředit péči o pacienty s diabetickými ulceracemi do specializovaných podiatrických center. Kardiovaskulární (KV) a celková mortalita zůstává mezi jedinci trpícími diabetem přibližně dvojnásobně vyšší ve srovnání s jedinci netrpícími diabetem [8]. Observační studie naznačují, že anamnéza diabetických ulcerací může toto riziko ještě dále zvýšit. Nedávno publikovaná metaanalýza 8 studií poskytla dosud největší důkaz o tom, že pacienti s diabetickými ulceracemi mají vyšší riziko celkové mortality ve srovnání s pacienty s diabetem, ale bez anamnézy ulcerací nohou [9]. Pacienti s ulceracemi měli signifikantně delší trvání diabetu ve srovnání s pacienty bez ulcerací (12,72 let vs 7,19 let; p < 0,005). Prevalence ischemické choroby srdeční (ICHS) byla signifikantně vyšší u pacientů s ulceracemi (31,4 % vs 14,7 %), jakož i hypertenze (57,6 % vs 35,7 %) a hypercholesterolemie (47,6 % vs 11,1 %), vše s p < 0,001. Anamnéza diabetických ulcerací byla spojena se zvýšeným rizikem celkové mortality (RR = 1,89; 95% CI 1,60–2,23), fatálního infarktu myokardu (RR = 2,22; 95% CI 1,09–4,53) a fatální cévní mozkové příhody (RR = 1,41; 95% CI 0,61–3,24). KV-mortalita představovala podobný podíl úmrtí u pacientů s diabetickými ulceracemi a bez ulcerací (44 %). Tyto nálezy naznačují, že zvýšené riziko kardiovaskulárních onemocnění (KVO) pozorované u pacientů s diabetickými ulceracemi se jen částečně podílí na zvýšení úmrtnosti. Zvýšení mortality u pacientů s diabetickými ulceracemi může rovněž odrážet pokročilejší fázi diabetu a nonkardiovaskulární komplikace ulcerací nohou, jako např. sepse. Tato data podporují hypotézu, že ke snížení mortality spojené s diabetickými ulceracemi je potřebné zaměřit se jak na agresivní ovlivnění KV-rizikových faktorů, tak na prevenci ulcerací.
V běžné klinické praxi, pokud se u pacienta s diabetem objeví ulcerace na nohou, je léčba zaměřena často pouze na hojení ulcerace. Zřídkakdy je vyžádána konzultace kardiologa, i když mnozí z těchto pacientů jsou léčeni pro KVO. Na počátku léčby diabetických ulcerací by bylo vhodné vyšetřit a vyhodnotit rizikové faktory KVO (lipidy, krevní tlak a glykovaný hemoglobin – HbA1c, mikroalbuminurii/proteinurii, kouření) a markery subklinické aterosklerózy (EKG-abnormality, echokardiografické abnormality, hypertrofie levé komory – LVH nebo regionální porucha kinetiky srdečních stěn), ultrasonograficky prokázané ztluštění arteriální stěny: tloušťka intimy-medie společné karotidy ≥ 0,9 mm nebo přítomnost aterosklerotického plátu. Při léčbě ulcerací je stěžejní si uvědomit, že léze jsou známkou multiorgánového postižení.
Vysvětlení vztahu mezi diabetickými ulceracemi a vyšší mortalitou ve srovnání s pacienty s diabetem bez ulcerací
Ischemická choroba dolních končetin (ICHDK)
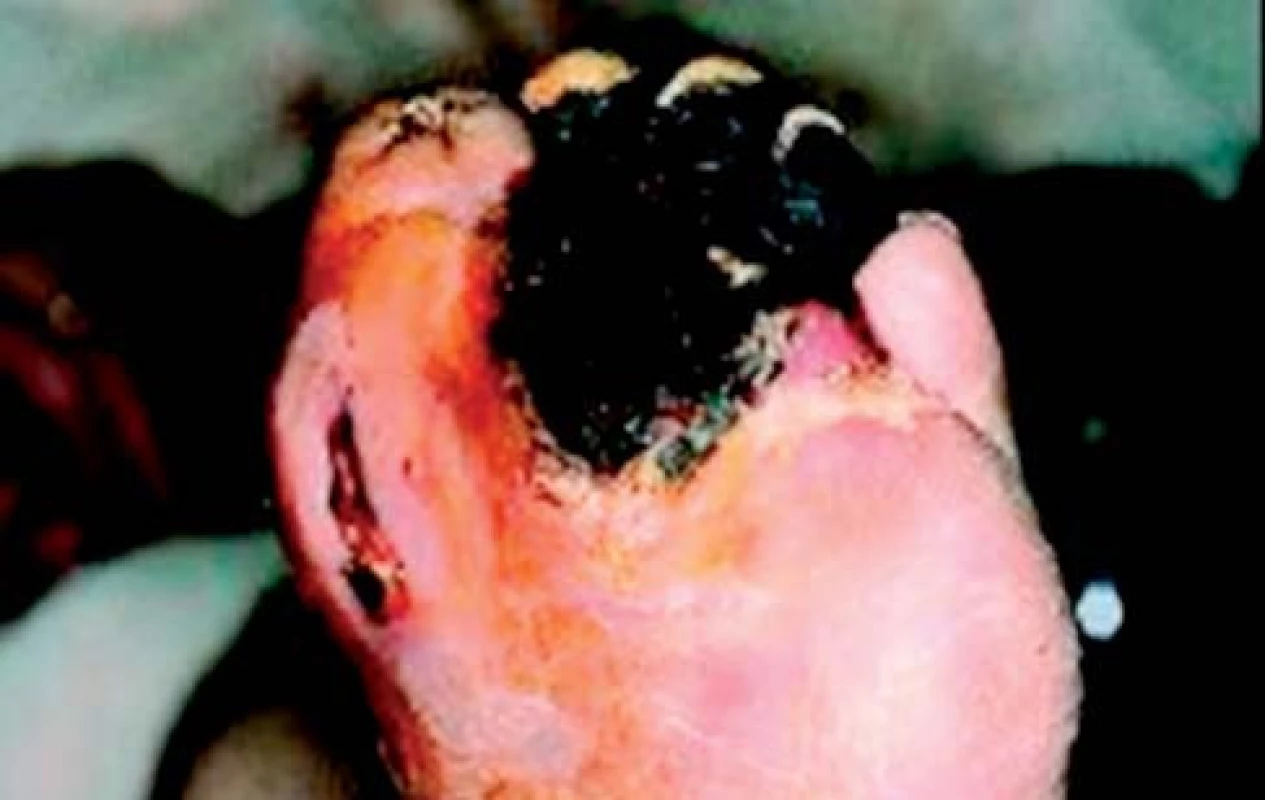
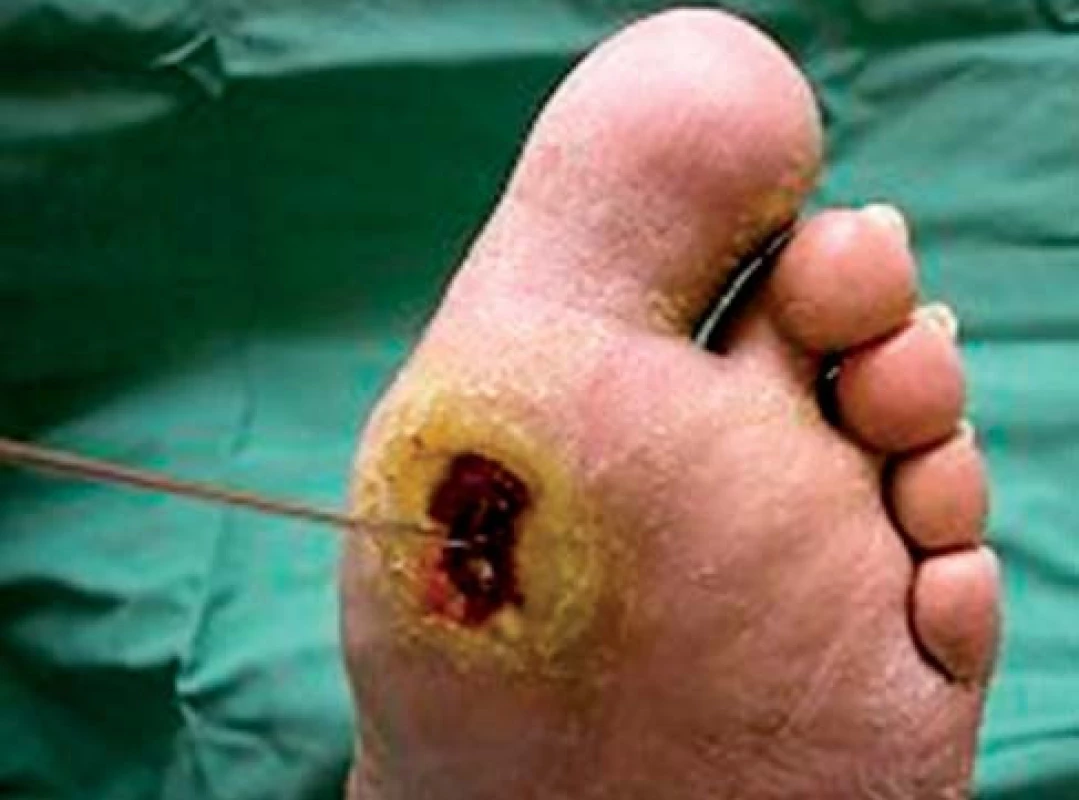
Data nasvědčují tomu, že mortalita je vyšší u pacientů s ischemickými (obr. 1) než neuropatickými ulceracemi (obr. 2). V souladu s tím je ICHDK nezávislým prediktorem KV-mortality a celkové mortality. Mortalita pacientů s ICHDK a diabetickými ulceracemi je až 50% do 5 let. Po vysoké amputaci umírá 50 % pacientů po 2 letech [10]. Relativně špatná prognóza ischemických ulcerací pravděpodobně souvisí s anatomickou distribucí těchto lézí, která je činí obtížněji léčitelnými, dále s přítomností infekce, neuropatie, renálního selhání a výskytem abnormalit v jiné cévní oblasti, jako jsou koronární a cerebrální arterie [5]. ICHDK a infekce jsou hlavními příčinami nízkých amputací u diabetu [11]. Pacientům s kritickou končetinovou ischemií, u nichž byla provedena revaskularizace, byla do 1 roku provedena amputace v 15–20 % případů, ve srovnání s 57 % pacientů bez revaskularizace [12].
Delší doba trvání onemocnění diabetem
Delší doba trvání diabetu je také spojována s vyšším rizikem diabetických ulcerací [13] a silně koreluje s negativními výsledky, včetně KVO a celkové mortality [14,15].
Přítomnost chronické infekce
S aterosklerotickým KVO bylo spojováno velké množství chronických infekčních agens a toto spojení bylo potvrzeno v mnoha studiích. Nicméně, i přes více než 20 let intenzivního výzkumu zůstává teorie, že se chronické infekční agens účastní důležitou měrou na rozvoji a progresi aterosklerózy, jen hypotézou, ani prokázanou, ale ani vyvrácenou [16]. U pacientů s diabetickými ulceracemi byly pozorovány zvýšené koncentrace interleukinu 7 (IL7), monocyty chemoatrahujícího proteinu (MCP)-1 a hsCRP (C-reaktivní protein měřený vysoce senzitivní metodou v oblasti nízkých koncentrací), což je předurčuje k vyššímu riziku ICHS ve srovnání se zdravými kontrolami [17]. Zánět řízený IL7 hraje významnou roli v rozvoji nestabilní anginy nebo akutního infarktu myokardu u pacientů s ICHS. Stanovení hsCRP se zatím k rutinnímu odhadu individuálního rizika komplikací aterosklerózy běžně nedoporučuje [18]. Dubský et al hodnotili rizikové faktory recidivy syndromu diabetické nohy. Do studie byli zařazeni pacienti, původně sledovaní v podiatrické ambulanci IKEM v rámci studie EURODIALE, kterým se zhojil defekt na končetině během 6 týdnů. Recidiva defektu byla během 3letého sledování pozorována u 57,5 % z nich. Postupná regresní analýza všech rizikových faktorů prokázala, že plantární lokalizace defektu (OR 7,97; 95% CI 2,45–25,9), přítomnost osteomyelitidy (OR 6,02; 95% CI 1,55–23,4), hodnota HbA1c > 60 mmol/mol (OR 5,21; 95% CI 1,25–21,8) a hladina CRP ≥ 5 mg/l (OR 3,79; 95% CI 0,99–14,5) jsou nezávislými významnými rizikovými faktory pro vznik recidivy syndromu diabetické nohy [19].
Charcotova neuropatická osteoartropatie je v akutní fázi charakterizována rozvojem zánětu (vyvolaného nejspíše mikrofrakturami nebo jiným poškozením tkání nohy), který vede k osteolýze a následným dalším frakturám a dislokacím kloubů. Rozvoj počátečního zánětu je mediován prozánětlivými cytokiny, které vedou ke zvýšené expresi systému aktivátorů maturace osteoklastů. [20]. Do screeningu rizikových faktorů aterosklerózy by měli být také zařazeni pacienti s Charcotovou nohou.
Kardiovaskulární autonomní neuropatie
KV-autonomní neuropatie je často přehlíženou komplikací diabetu. Vyskytuje se společně s distální senzomotorickou polyneuropatií, mikroangiopatií a makroangiopatií. Všechno jsou to významné rizikové faktory pro vznik diabetických ulcerací. KV-autonomní neuropatie je spojena se zvýšenou mortalitou a s němou ischemií myokardu, souhrnný odhad RR z 15 studií zahrnujících 2 900 účastníků byl 2,14 (95% CI 2,66–4,47, p < 0,0001) [21]. Důsledkem těžší diabetické neuropatie, a to jak autonomní, tak periferní a mikrotraumat, která vznikají snadno při lokální osteoporóze kostí nohy způsobené především autonomní neuropatií je Charcotova neuropatická osteoartropatie [20]. Onemocnění výrazně zvyšuje riziko vzniku ulcerace postižené končetiny, dále roste i riziko amputace a je prokázáno i zkrácené přežívání pacientů s Charcotovou osteoartropatií [22].
Diabetické onemocnění ledvin
Významnou determinantou mortality u pacientů s diabetem v pokročilém stadiu je zvýšený výskyt onemocnění ledvin, který je sám o sobě silně spojen s akcelerovanou aterosklerózou a mortalitou. V řadě ekonomicky rozvinutých zemí (Evropa, USA, Japonsko) představuje diabetické onemocnění ledvin v současné době hlavní příčinu chronického selhání ledvin a je nezávislým prediktorem celkové mortality a KV-mortality. Ve zprávě ze studie Early Treatment Diabetic Retinopathy Study (ETDRS) byla vysoká hladina sérového kreatininu u pacientů s DM2T spojena s nejvyšším hazard ratio pro mortalitu (HR 2,46; 95% CI 1,83–3,32) ze všech komplikací diabetu [23]. Lavery et al ukázali, že diabetici s chronickým onemocněním ledvin (GF < 1,0 ml/s) léčení hemodialýzou měli více amputací pod a nad kolenem než diabetici bez postižení ledvin (p < 0,01). Přežívání bylo významně vyšší u diabetiků bez renálního postižení (p < 0,01). Coxova regrese ukázala 290% zvýšení rizika úmrtí při hemodialyzační léčbě (hazard ratio [HR] 3,9; 95% CI 3,07–5,0, p < 0,0001) a 46% zvýšení při chronickém onemocnění ledvin (HR 1,46; 95% CI 1,21–1,77, p < 0,0001) ve srovnání s pacienty bez postižení ledvin po amputaci. Pacienti s amputací nad kolenem měli 167% zvýšení rizika (HR 2,67; 95% CI 2,14–3,34, p < 0,0001) a pacienti s amputací pod kolenem 67% zvýšení rizika úmrtí (HR 1,67; 95% CI 1,36–2,06, p < 0,0001) ve srovnání s pacienty s amputací pod kotníkem [24].
Důsledky pro klinickou péči
Přínos agresivního ovlivnění KV-rizikových faktorů u pacientů s diabetem jasně prokázala extenze studie STENO 2 [25]. Pacienti s DM2T a perzistentní mikroalbuminurií byli randomizováni do skupiny léčené konvenčně nebo intenzivně. Multifaktoriální intervence zahrnovala těsnou kompenzaci diabetu, užívání ACE-inhibitorů/AT1-blokátorů, aspirinu (ASA) a statinů. Intenzivní terapie odpovídala za snížení absolutního rizika celkové mortality o 20 %, KV-mortality o 13 % po průměrném sledování 13,3 let (7,8 let multifaktoriální intervence a dalších 5,5 roku sledování).
Young et al [26] popsali zlepšené 5leté přežívání pacientů s diabetickou ulcerací po zavedení agresivní léčby KV-rizikových faktorů. V populaci podiatrických ambulancí poklesla 5letá mortalita ze 48 % na 26,8 % (p < 0,001) po zavedení protokolu, který zahrnoval screening KV-rizikových faktorů a úpravu pomocí antiagregancií, statinů a ACE-inhibitorů (ev. s přidáním betablokátorů) u pacientů trpících hypertenzí. Z podiatrických ambulancí byly opakovaně zaslány dopisy praktickým lékařům, aby se ujistili, že byla provedena doporučená změna v léčbě. Zlepšené přežívání bylo pozorováno u pacientů s neuroischemickými ulceracemi (58% 5letá mortalita byla snížena na 36 %; relativní snížení o 38 %, p < 0,001) i s neuropatickými ulceracemi (36% 5letá mortalita snížena na 19 %; relativní snížení o 47 %, p < 0,001).
V prevenci a léčbě KV-komplikací u diabetika hraje nepochybnou roli léčba dyslipidemie a hypertenze, eventuálně antiagregační terapie a zanechání kouření. Význam léčby hyperglykemie z hlediska redukce KV-rizika je stále předmětem diskusí [27–29]. Cílových hodnot HbA1c, sérových lipidů a krevního tlaku dosahuje v ČR pouze 5 % léčených diabetiků 2. typu a 9 % diabetiků 1. typu [30].
Aterogenní dyslipidemie a její léčba
Ačkoli je léčba statiny základním kamenem léčby dyslipidemie, což dokládají i výsledky velkých prospektivních klinických studií, významné riziko KVO přetrvává navzdory účinné léčbě snižující koncentraci LDL-cholesterolu. Údaje z provedené metaanalýzy, která zahrnovala soubor 90 056 pacientů (18 686 diabetiků) ve 14 randomizovaných klinických studiích, prokázaly, že v průběhu 5 let došlo k výskytu vaskulární příhody u 1 ze 7 léčených pacientů [31]. Toto reziduální KV-riziko zcela neodstraní ani další snížení koncentrace LDL-cholesterolu maximální dávkou statinů [32].
Důležitým faktorem reziduálního vaskulárního rizika, jak prokazuje studie PROCAM (Prospective Cardiovascular Münster Study), je aterogenní dyslipidemie [33]. Pro aterogenní dyslipidemii je typická lipidová triáda: vyšší koncentrace triglyceridů (TG), nízká koncentrace HDL-cholesterolu (HDL-C) a malé denzní LDL-částice. Je charakterizována postprandiální hyperlipidemií, vyšší koncentrací apolipoproteinu B (apoB) a non-HDL-C a samozřejmě vyšším poměrem apoB/apoA. Tato smíšená aterogenní dyslipidemie je typická pro osoby s vysokým kardiometabolickým rizikem, tedy pro osoby s DM2T, metabolickým syndromem, anebo diagnostikovanými KVO. Tato dyslipidemie se vyskytuje u poloviny nemocných s již manifestními aterosklerotickými vaskulárními nemocemi [34].
Na rozdíl od LDL-C, není stále pevně ustálena pozice triglyceridů (TG) jako rizikového faktoru ani význam jejich ovlivnění léčbou ve vztahu k redukci KV-rizika [35]. Na základě epidemiologických studií poukazuje konsensus expertů na roli léčby trvale vyšších koncentrací TG a nízké koncentrace HDL-C u pacientů léčených statiny. Cílových hodnot non-HDL-C lze u těchto pacientů dosáhnout modifikací životního stylu a přidáním fibrátu ev. v kombinaci s n-3 mastnými kyselinami [36]; dosud doporučovaná kyselina nikotinová byla na základě výsledků studie HPS2-THRIVE v EU začátkem roku 2013 stažena z trhu (kombinovaný preparát niacin ER/laropiprant) [37].
Studie FIELD (Fenofibrate Intervention and Event Lowering in Diabetes) nepřinesla důkazy pro to, že by všichni nemocní s DM2T měli být léčeni fibráty. Terapie fenofibrátem u nemocných s DM2T neovlivnila riziko primárního cíle (velká koronární příhoda) [38]. Pokud je však léčba fenofibrátem indikována u nemocných s DM2T s vyšší koncentrací TG a nižší koncentrací HDL-C, jak prokázala post hoc analýza, je účinnost na snížení KV-rizika mnohem větší než u nemocných s DM2T bez této aterogenní dyslipidemie (tj. 27% snížení relativního rizika KV-příhod (95% CI 9–42, p = 0,005; NNT = 23) u pacientů s TG ≥ 2,3 mmol/l a HDL-C < 1 mmol/l) [39]. Prokazatelný účinek fenofibrátu na diabetickou retinopatii u nemocných s DM2T (snížení relativního rizika o 30 %) i na amputaci dolních končetin pro syndrom diabetické nohy (snížení relativního rizika o 38 %) potvrzuje bezesporu jeho význam v prevenci mikrovaskulárních diabetických komplikací [40, 41].
Studie ACCORD (Action to Control Cardiovascular Risk in Diabetes) [42] potvrdila, že kombinovaná léčba statinem (konkrétně simvastatinem) a fenofibrátem indikovaná u nemocných trpících DM2T nevede k další redukci KV-rizika u většiny z nich. Pokud je tato kombinovaná léčba podána nemocným s DM2T s aterogenní dyslipidemií (předem specifikovaná podskupina nemocných s TG ≥ 2,3 mmol/l a HDL-C < 0,88 mmol/l), redukuje tato terapie KV-riziko; během 4,7 roku se počet sledovaných onemocnění snížil ze 17,3 % u skupiny léčené samotným simvastatinem na 12,4 % u kombinované léčby (redukce relativního rizika o 31 %, p = 0,056; redukce absolutního rizika o 4,95 %). Zatímco pacienti s aterogenní dyslipidemií představovali pouhých 17 % souboru ve studii ACCORD Lipid, v klinické praxi je výskyt této dyslipidemie, která podmiňuje a akceleruje riziko KVO, významně vyšší.
Antihypertenzní léčba
Antihypertenzní léčba je u diabetiků vhodná nejen u hypertenze, ale i při vysokém normálním TK (tj. TK 130–139/85–89 mm Hg).
Studie ACCORD, která randomizovala diabetiky na cílový systolický tlak < 140 mm Hg a < 120 mm Hg, ukázala, že razantní snižování krevního tlaku sice přináší větší snížení rizika CMP, ale také více vedlejších účinků léčby; rozdíl ve výskytu všech KV-příhod nebyl zaznamenán (HR 0,88; 95% CI 0,73–1,06; p = 0,20) [43].
Dle doporučení American Diabetes Association z roku 2013 [28] a České společnosti pro hypertenzi z roku 2012 [53] by se cílová hodnota krevního tlaku měla pohybovat < 140/80 mm Hg. Na základě charakteristiky pacienta a odpovědi na léčbu mohou být vhodné nižší cíle systolického krevního tlaku.
Léčba hyperglykemie
V epidemiologických hodnoceních je hyperglykemie, a to zejména postprandiální, jasným nezávislým rizikovým faktorem KV-mortality a KV-morbidity [29]. Intervenční studie u diabetiků nevyznívají zcela jednoznačně; vliv léčby hyperglykemie na redukci KV-mortality v nich není významný nebo se pohybuje na hranici významnosti (UKPDS [44], PROactive [45], DIGAMI 2 [46]). Výsledky velkých randomizovaných, multicentrických intervenčních studií UKPDS [47], VADT [48], ACCORD [49], ADVANCE [50], RECORD [51] neprokazují významný pozitivní vliv intenzivní léčby hyperglykemie na KV-mortalitu. Studie ACCORD [49] dokonce poukázala na vyšší úmrtnost v intenzivně léčené skupině diabetiků s vysokým KV-rizikem. Významný posun přineslo prodloužené sledování nemocných zařazených do DCCT [52] a UKPDS [47]. Za 10 let po ukončení studie byla významně nižší KV-mortalita u původně intenzivně léčených nemocných s DM2T (UKPDS po 10 letech) i s DM1T (DCCT po 10 letech), přestože kompenzace byla již bez rozdílů. Studie upozorňují na poměrně dlouhou dobu latence, po kterou se může příznivý účinek normoglykemie projevit (tzv. metabolická paměť), a na nutnost diferencovaného přístupu k nemocným. Významně příznivý účinek na redukci KV-rizika má těsná kompenzace diabetu zejména u osob časně po diagnostikování diabetu v primární KV-prevenci. Naopak příliš agresivní léčba hyperglykemie u diabetiků s pokročilými komplikacemi a již manifestním KVO může KV-riziko úmrtí dokonce zvýšit, pravděpodobně v souvislosti s výskytem hypoglykemií. Cílové hodnoty HbA1c u osob s nízkým KV-rizikem jsou 42–48 mmol/mol (6,0–6,5 %). U nemocných v sekundární prevenci 58–64 mmol/mol (7,5–8,0 %) a zásadním požadavkem je bezpečnost léčby (nepřítomnost hypoglykemií) [54].
Fagher et al hodnotili vliv rozdílných hodnot HbA1c a prodlouženého QTc (> 440 ms) na celkovou mortalitu u vysoce rizikové skupiny pacientů s DM2T a diabetickými ulceracemi v anamnéze. Nejvyšší mortalita byla pozorována u pacientů s kombinací HbA1c < 58 mmol/mol (< 7,5 %) a prodloužením QTc-intervalu, s 8 letou mortalitou 92 % ve srovnání s 49 % u pacientů s HbA1c < 58 mmol/mol (< 7,5 %) ale bez prodloužení QTc-intervalu. Bylo prokázano, že prodloužení QTc-intervalu, které je spojeno s kardiovaskulární autonomní neuropatií, zvyšuje rizko arytmií a náhlé smrti u diabetických pacientů [55].
Závěr
Kardiovaskulární onemocnění je jednou z hlavních příčin úmrtí u pacientů s diabetickými ulceracemi. Z tohoto důvodu by bylo vhodné na počátku léčby diabetických ulcerací vyšetřit rizikové faktory KVO a pátrat po známkách ICHS. Součástí komplexní terapie syndromu diabetické nohy by měla být sekundární prevence aterosklerózy s preskripcí léků nejen pacientům s již dříve známou kardiovaskulární příhodou, hypertenzí a hypercholesterolemií, ale všem pacientům s diabetickými ulceracemi. U pacientů s prodlouženým QTc-intervalem na EKG je nutné vyhýbat se lékům prodlužujícím QTc-interval a současně hypoglykemiím. Specializované podiatrické ambulance, zaměřené na péči o tuto vysoce rizikovou skupinu pacientů, by měly v pravidelných intervalech (každých 6 měsíců) sledovat a kontrolovat ovlivnění KV-rizikových faktorů a zajistit, eventuálně doporučit preskripci léků. Bezpodmínečně nutná je velice úzká spolupráce s kardiologem.
MUDr. Jana Lupínková, CSc.
jana.lupinkova@ikem.cz
doc. MUDr. Věra Adámková, CSc.
Pracoviště preventivní kardiologie, IKEM, Praha
prof. MUDr. Alexandra Jirkovská, CSc.
MUDr. Robert Bém, Ph.D.
Centrum diabetologie, IKEM, Praha
www.ikem.cz
Doručené do redakcie 4. prosince 2012
Prijaté do tlače po recenzii 12. dubna 2013
Sources
1. International Working Group on the Diabetic Foot, International consensus on the diabetic foot and practical guidelines on the management and the prevention of the diabetic foot. Amsterdam, the Netherlands (2011). Dostupné z www: <http://www.idf.org/catalog> nebo <http://www.diabeticfoot.nl>.
2. Boulton AJ, Armstrong DG, Albert SF, et al. Comprehensive foot examination and risk assessment: a report of the task force of the foot care interest group of the American Diabetes Association, with endorsement by the American Association of Clinical Endocrinologists. Diabetes Care 2008; 31(8): 1679–1684.
3. Armstrong DG, Wrobel J, Robbins JM. Guest Editorial: are diabetes-related wounds and amputations worse than cancer? Int Wound J 2007; 4(4): 286–287.
4. Bakker K, Apelqvist J, Schaper NC; International Working Group on Diabetic Foot Editorial Board. Practical guidelines on the management and prevention of the diabetic foot 2011. Diabetes Metab Res Rev 2012; 28(Suppl 1): 225–231.
5. Prompers L, Huijberts M, Apelqvist J et al. Delivery of care to diabetic patients with foot ulcers in daily practice: results of the Eurodiale Study, a prospective cohort study. Diabet Med 2008; 25(6): 700–707.
6. Schaper NC, Apelqvist J, Bakker K. Reducing lower leg amputations in diabetes: a challenge for patients, healthcare providers and the healthcare system. Diabetologia 2012; 55(7): 1869–1872.
7. McCormick KG, Young MJ. A clinical audit of the Diabetic Foot Ulcer Clinic. Br J Podiatry 1999; 2: 95–96.
8. Preis SR, Hwang SJ, Coady S et al. Trends in all-cause and cardiovascular disease mortality among women and men with and without diabetes mellitus in the Framingham Heart Study, 1950 to 2005. Circulation 2009; 119(13): 1728–1735.
9. Brownrigg JR, Davey J, Holt PJ, Davis WA, Thompson MM, Ray KK, Hinchliffe RJ. The association of ulceration of the foot with cardiovascular and all-cause mortality in patients with diabetes: a meta-analysis. Diabetologia 2012; 55(11): 2906–2912.
10. Moulik PK, Mtonga R, Gill GV. Amputation and mortality in new-onset diabetic foot ulcers stratified by etiology. Diabetes care 2003; 26(2): 491–494.
11. Prompers L, Schaper N, Apelqvist J, et al. Prediction of outcome in individuals with diabetic foot ulcers: focus on between individuals with and without peripheral vascular disease. The EURODIALE study. Diabetologia 2008; 51(5): 747–755.
12. Hinchliffe RJ, Andros G, Apelqvist J et al. A systematic review of the effectiveness of revascularization of the ulcerated foot in patients with diabetes and peripheral arterial disease. Diabetes Metab Res Rev 2012; 28(Suppl 1): 179–217.
13. Pham H, Armstrong DG, Harvey C, Harlkess LB, Giurni JM, Veves A. Screening techniques to identify people at high risk for diabetic foot ulceration. Diabetes Care 2000; 23(5): 606–611.
14. Silbernagel G, Rosinger S, Grammer TB et al. Duration of type 2 diabetes strongly predicts all-cause and cardiovascular mortality in people referred for coronary angiography. Atherosclerosis 2012; 221(2): 551–557.
15. Wannamethee SG, Shaper AG, Whincup PH, Lennon L, Sattar N. Impact of diabetes on cardiovascular disease risk and all-cause mortality in older men: influence of age at onset, diabetes duration, and established and novel risk factors. Arch Intern Med 2011; 171(5): 404–410.
16. Muhlestein JB. Chronic infection and coronary atherosclerosis. J Am Coll Cardiol 2011; 58(19): 2007–2009.
17. Arya AK, Pokharia D, Bhan S, Tripathi R, Tripathi K. Correlation between IL-7 and MCP-1 in diabetic chronic non healing ulcer patients at higher risk of coronary artery disease. Cytokine 2012; 60(3): 767–771.
18. Poledne R, Valenta Z, Piťha J. CRP – marker proinflamačního stavu a kardiovaskulárního rizika. Vnitř Lék 2007; 53(4): 391–395.
19. Dubský M, Jirkovská A, Bém R et al. Risk factors for recurrence of diabetic foot ulcers:prospective follow-up analysis of a Eurodiale subgroup. Int Wound J 2012. Dostupné z DOI: <http://doi: 10.1111/j.1742–481X.2012.01022.x>.
20. Rogers LC, Frykberg RG, Armstrong DG et al. The Charcot Foot in Diabetes. Diabetes Care 2011; 34(9): 2123–2129.
21. Vinik AI, Ziegler D. Diabetic cardiovascular autonomic neuropathy. Circulation 2007; 115(3): 387–397.
22. van Baal J, Hubbard R, Game F, Jeffcoate W. Mortality associated with acute Charcot foot and neuropathic foot ulceration. Diabetes Care 2010; 33(5): 1086–1089.
23. Cusick M, Meleth AD, Agron E et al. Associations of mortality and diabetes complications in patients with Type 1 and Type 2 diabetes. Early treatment diabetic retinopathy study report no 27. Diabetes Care 2005; 28(3): 617–625.
24. Lavery La, Hunt NA, Ndip A, Lavery DC, Van Houtum W, Boulton AJM. Impact of Chronic Kidney Disease on Survival After Amputation in Individuals With Diabetes. Diabetes Care 2010; 33(11): 2365–2369.
25. Gaede P, Lund-Andersen H, Parving HH, Pedersen O. Effect of multifactorial intervention on mortality in type 2 diabetics. N Engl J Med 2008; 358(6): 580–591.
26. Young MJ, McCardle JE, Randall LE, Barclay JI. Improved survival of diabetic foot ulcer patients 1995–2008: possible impact of aggressive cardiovascular risk management. Diabetes Care 2008; 31(11): 2143–2147.
27. National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). Final report. Circulation 2002; 106(25): 3143−3421.
28. American Diabetes Association. Standards of medical care – 2013. Diabetes Care 2013; 36 (Suppl 1): S11–66.
29. Rydén L, Standl E, Bartnik M, et al. Task Force on Diabetes and Cardiovascular Diseases of the European Society of Cardiology (ESC): European Association for the Study of Diabetes (EASD). Guidelines on diabetes, pre-diabetes, and cardiovascular disease: executive summary. The Task Force on Diabetes and Cardiovascular Diseases of the European Society of Cardiology (ESC) and of the European Association for the Study of Diabetes (EASD). Eur Heart J 2007; 28(19): 88–136.
30. Škrha J (výbor ČDS). Epidemiologická studie o diabetu mellitu v České Republice. Porovnání výsledků z roku 2002 a 2006. DMEV 2010; 13(2): 55–62.
31. Cholesterol Treatment Trialists’ (CTT) Collaborators, Kearney PM, Blackwell PM, Collins R, et al. Effi cacy of cholesterol-lowering therapy in 18,686 people with diabetes in 14 randomised trial of statins: a meta-analysis. Lancet 2008; 371(9607): 117–125.
32. LaRosa JC, Grundy SM, Waters DD, et al. Treating to New Targets (TNT) Investigators. Intensive lipid lowering with atorvastatin in patients with stable coronary disease. N Engl J Med 2005; 352(14): 1425–1435.
33. Assmann G, Schulte H, Seedorf U. Cardiovascular risk assessment in the metabolic syndrome. Results from the Prospective Cardiovascular Münster (PROCAM) Study. Int J Obes 2008; 32(Suppl 2): S11-S16.
34. Ghandehari H, Kamal-Bahl S, Wong ND. Prevalence and extent of dyslipidemia and recommended lipid levels in US adults with and without cardiovascular comorbidities: the National Health and Nutrition Examination Survey 2003–2004. Am Heart J 2008; 156(1): 112–119.
35. Sarwar N, Sandhu MS, Ricketts SL et al (Triglyceride Coronary Disease Genetics Consortium and Emerging Risk Factors Collaboration). Triglyceride-mediated pathways and coronary disease: collaborative analysis of 101 studies. Lancet 2010; 375(9726): 1634–1639.
36. ESC/EAS Guidelines for the management of dyslipidaemias. Eur Heart J 2011; 32(14):1769–1818.
37. EMA. Tredaptive. Dostupné z WWW: <http://www.ema.europa.eu/docs/en_GB/document_library/Public_statement/2013/05/WC500143414.pdf>.
38. The FIELD study investigators. Effects of long-term fenofibrate therapy on cardiovascular events in 9795 people with type 2 diabetes mellitus (the FIELD study): randomised controlled trial. Lancet 2005; 366(9500): 1849–1861.
39. Scott R, O’Brien R, Fulcher G et al. The effects of fenofibrate treatment on cardiovascular disease risk in 9795 people with type 2 diabetes and various components of the metabolic syndrome: the FIELD study. Diabetes Care 2009; 32(3): 493–498.
40. Keech AC, Mitchell P, Summanen PA et al (FIELD study investigators). Effect of fenofibrate on the need for laser treatment for diabetic retinopathy (FIELD study): a randomised controlled trial. Lancet 2007; 370(9600): 1687–1697.
41. Rajamani K, Colman PG, Li LP et al (FIELD study investigators). Effect of fenofibrate on amputation events in people with type 2 diabetes mellitus (FIELD study): a prespecified analysis of a randomised controlled trial. Lancet 2009; 373(9677): 1780–1788.
42. Ginsberg HN, Elam MB, Lovato LC et al (ACCORD Study Group). Effects of combination lipid therapy in type 2 diabetes mellitus. N Engl J Med 2010; 362(17): 1563–1574.
43. Cushman WC, Evans GW, Pyingtom RP et al (ACCORD Study Group). Effects of intensive blood-pressure control in type 2 diabetes mellitus. N Engl J Med 2010; 362(17): 1575–1585.
44. UK Prospective Diabetes Study (UKPDS) Group. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998; 352(9131): 837–853.
45. Dormandy JA, Charbonnel B, Eckland DJ et al. Secondary prevention of macrovascular events in patients with type 2 diabetes in the PROactive Study (PROspective pioglitAzone Clinical Trial In macroVascular Events): a randomised controlled trial. Lancet 2005; 366(9493): 1279–1289.
46. Malmberg K, Ryden L, Wedel H et al. Intense metabolic control by means of insulin in patients with diabetes mellitus and acute myocardial infarction (DIGAMI 2): effects on mortality and morbidity. Eur Heart J 2005; 26(7): 650–661.
47. Holman RR, Paul SK, Bethel MA et al. 10-year follow-up of intensive glucose control in type 2 diabetes. N Engl J Med 2008; 359(15): 1577–1589.
48. Duckworth W, Abraira C, Moritz T et al. Glucose control and vascular complications in veterans with type 2 diabetes. N Engl J Med 2009; 360(2): 129–139.
49. Gerstein HC, Miller ME, Byington RP et al. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med 2008; 358(24): 2545–2559.
50. Patel A, MacMahon S, Chalmers J et al. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med 2008; 358(4): 2560–2572.
51. Home PD, Pocock SJ, Beck-Nielsen H et al. Rosiglitazone evaluated for cardiovascular outcomes in oral agent combination therapy for type 2 diabetes (RECORD): a multicentre, randomised, open-label trial. Lancet 2009; 373(20): 2125–2135.
52. Nathan DM, Cleary PA, Backlund JY et al. Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes. N Engl J Med 2005; 353(25): 2643–2653.
53. Filipovský J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Hypertenze a kardiovaskulární prevence 2012; 1(3): 1–16.
54. Inzucchi SE et al. Management of hyperglycaemia in type 2 diabetes: a patient-centered approach. Position statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetologia 2012; 55(6): 1577–1596.
55. Fagher K, Löndahl M. The impact of metabolic control and QTc prolongation on all-cause mortality in patients with type 2 diabetes and foot ulcers. Diabetologia 2013; 56(5):1140–1147.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

2013 Issue 2
Most read in this issue
- Diabetická neuropatia: klinický obraz a súčasné možnosti diagnostiky a liečby
- Manažment hypertriacylglycerolémie z pohľadu najnovších odporúčaní Americkej endokrinologickej spoločnosti (The Endocrine Society)
- Diabetická nefropatia: epidemiológia a diagnostika
- Diabetická noha: epidemiologické údaje a aktuálne možnosti lokálnej liečby