Dermoepidermálne štepy v liečbe chronických defektov diabetickej nohy: kazuistika
Dermoepidermal grafts in the treatment of chronic diabetic foot defects: a case report
Due to constantly increasing number of diabetics, incidence of chronic non-healing defects is increasing, which impair quality of life of the patients and bring considerable financial cost to their treatment. We focused on the use of autologous dermoepidermal grafts in the treatment of chronic diabetic defects. In the period of three years we have applied this method in 28 patients with chronic diabetic defect. With this case report we would like to point out the simplicity, financial efficiency of this method and to reveal its contraindications and disadvantages.
Key words:
dermoepidermal skin grafts – diabetic foot – chronical wound – simplicity and low cost – transplatation of autolog skin grafts
Autoři:
Ľubomír Strelka 1; Edward Huľo 1; Martin Vojtko 1; Emil Martinka 2; Dušan Mištuna 1
Působiště autorů:
1. chirurgická klinika Jesseniovej lekárskej fakulty Univerzity Komenského a Univerzitná nemocnica Martin, prednosta doc. MUDr. Dušan Mištuna, PhD., mim. prof.
1; Diabetologické oddelenie, Národný endokrinologický a diabetologický ústav, Ľubochňa, primár doc. MUDr. Emil Martinka, PhD.
2
Vyšlo v časopise:
Forum Diab 2013; 2(2): 98-101
Kategorie:
Komplikácie diabetu
Souhrn
Vzhľadom na neustále narastajúci počet diabetikov sa zvyšuje aj incidencia chronických nehojacich sa defektov, ktoré zhoršujú kvalitu života pacienta a prinášajú nemalé finančné náklady na ich liečbu. Zamerali sme sa na použitie autológnych dermoepidermálnych štepov v liečbe chronických defektov u diabetikov. Počas 3 rokov sme túto metódu aplikovali na 28 pacientoch s chronickým diabetickým defektom. Na kazuistike sme chceli poukázať na jednoduchosť, finančnú nenáročnosť a efektívnosť tejto metódy a zároveň rozobrať jej kontraindikácie a nevýhody.
Kľúčové slová:
dermoepidermálne štepy – diabetická noha – chronická rana – jednoduchosť a finančná nenáročnosť – transplantácia autológnych štepov
Syndróm diabetickej nohy
Diabetes mellitus je ochorenie, ktorého incidencia sa každoročne zvyšuje, a preto aj stúpa počet diabetikov, ktorí trpia jednou z komplikácií tohto metabolického ochorenia – syndrómom diabetickej nohy. V súčasnosti syndróm diabetickej nohy postihuje v rozvinutej forme (ulcerácie, defekty) 3–10 % diabetikov.
Syndróm diabetickej nohy nielen výrazne zhoršuje kvalitu života diabetika, ale ohrozuje ho priamo na živote. Diabetická ulcerácia/defekt je rana – vstupná brána infekcie, ktorá môže viesť k sepse a smrti pacienta (do 5 rokov po amputácii zomiera 39–68 % pacientov). Hlavným cieľom liečby je dosiahnuť trvalé uzavretie chronických defektov.
Diabetické rany sú však väčšinou chronické, hoja sa neobvykle dlho a veľmi obťažne, a pomerne často sa objavuje rekurencia znovuotvorenia defektu (až v 50–70 % prípadov). Liečba je nielen časovo ale hlavne finančne náročný problém. Výdavky na liečbu syndrómu diabetickej nohy predstavujú 20–40 % celkových výdavkov na liečbu diabetes mellitus. Na finančnej náročnosti sa podieľajú dlhé a časté hospitalizácie, chirurgické ošetrenia, náročné amputačné výkony, veľká spotreba preväzového materiálu a potreba špeciálneho materiálu na ošetrovanie rán. V neposlednej rade toto prolongované hojenie má zlý vplyv na psychiku pacienta a výrazne mu zhoršuje kvalitu života.
Popri množstve liečebných metód syndrómu diabetickej nohy je možnosť použitia transplantácie autológnych dermoepidermálnych štepov, ktorá umožňuje uzatvorenie rany reepitelizáciou. Aj napriek tomu, že je to metóda veľmi stará a s malými obmenami a vylepšeniami sa používa od roku 1896 v liečbe rán všeobecne, túto metódu sme začali intenzívnejšie používať na chirurgickej klinike UN v Martine v liečbe chronických defektov u diabetikov od roku 2004. Renesancia tejto metódy súvisí aj s intenzívnou spoluprácou s NEDÚ v Ľubochňi, konkrétne s oddelením, ktoré sa špecializuje na liečbu diabetickej nohy.
Predoperačná príprava diabetika
Chronické defekty u diabetikov sú multidisciplinárny problém, a preto je predoperačná príprava veľmi dôležitá. Predoperačne je dôležitá dobrá kompenzácia diabetu, stabilizácia ostatných komorbidít a príprava rany pred samotnou transplantáciou dermoepidermálnych štepov. Cieľom predoperačnej prípravy rany je vypestovanie granulačného tkaniva s kapilárami schopnými rastu. Agresívny debritment rany, dôsledná nekrektomia, sú základné predpoklady na začatie granulačného procesu. Dôležitým krokom v procese liečby je kultivácia z viacerých lokalít chronického defektu, na základe ktorých v prípade kritickej kolonizácie, ev. infekcie rany so systémovými symptómami, podávame ATB parenterálne, poprípade lokálne. Na urýchlenie tvorby granulačného tkaniva používame systém VAC. Dôležitá je kontrola krvácania, pretože je tu riziko vzniku hematómu alebo serómu medzi kožným štepom a ranou, čo môže zamedziť fibrínu ukotviť štepy a zabrániť rastu ciev. Na zníženie tohto rizika môžeme použiť autológny koncentrát bohatý na trombocyty (PRP-platelet rich plazma) alebo autológny aspirát kostnej drene, ktoré pomáhajú hojeniu (štepy vpíjajú rastové faktory z PRP), sú akýmsi hojacim médiom pre štepy a tiež znižujú bolestivosť. Môžu sa použiť aj na miesta odberu štepov [1].
Súbor pacientov
Súbor hodnotených pacientov s diabetes mellitus a nehojacim sa chronickým defektom v rozmedzí rokov 2009–2012, u ktorých sme realizovali transplatáciu dermoepidermálnych štepov na chirurgickej klinike UN Martin, tvorí 28 pacientov. V súčasnosti prebieha zhodnotenie súboru, preto by sme chceli na kazuistike vybraného pacienta ukázať pomernú jednoduchosť metódy a jej efekt u pacienta s diabetom a chronickým defektom.
Kazuistika
Anamnéza
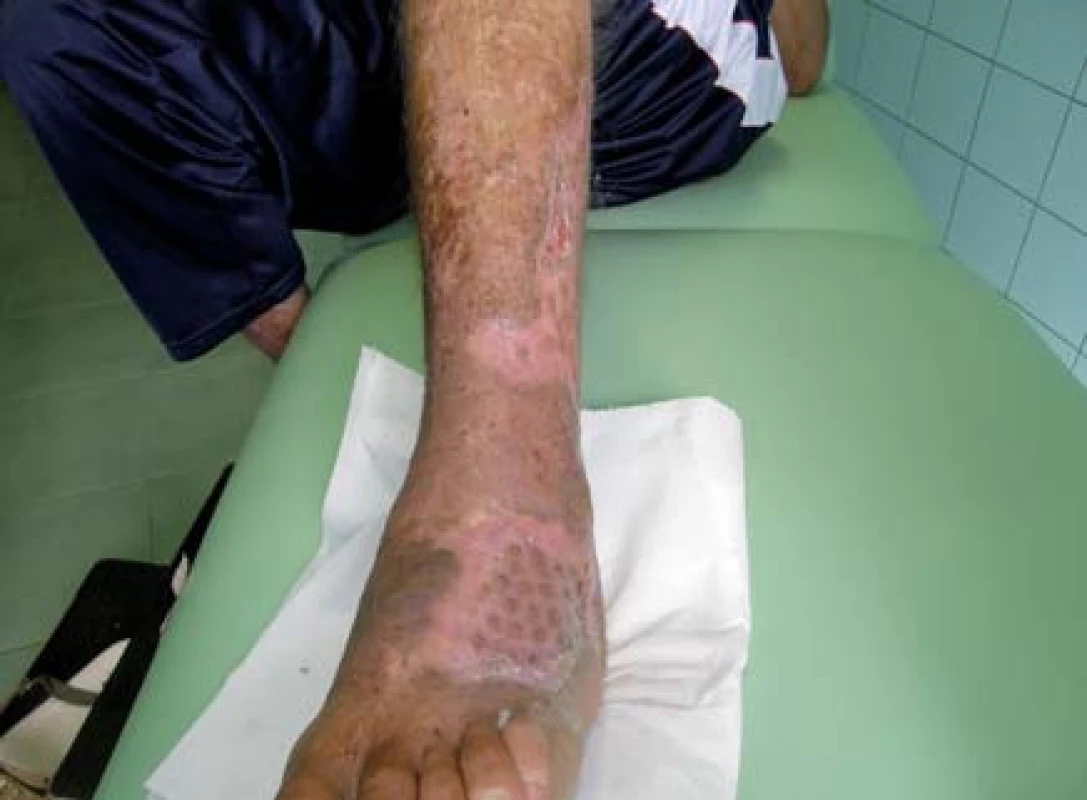
Polymorbídny 55-ročný pacient s diabetes mellitus 2. typu (DM2T) na inzulinoterapii. U pacienta diabetes mellitus 19 rokov, pridružené ochorenia: arteriálna hypertenzia, chronická ICHS, CHVI, hepatopatia, fajčiar. Pacient po prekonaní nekrotizujúceho erysipelu ľavého predkolenia, s nehojacim sa defektom 5 mesiacov (obr. 1).
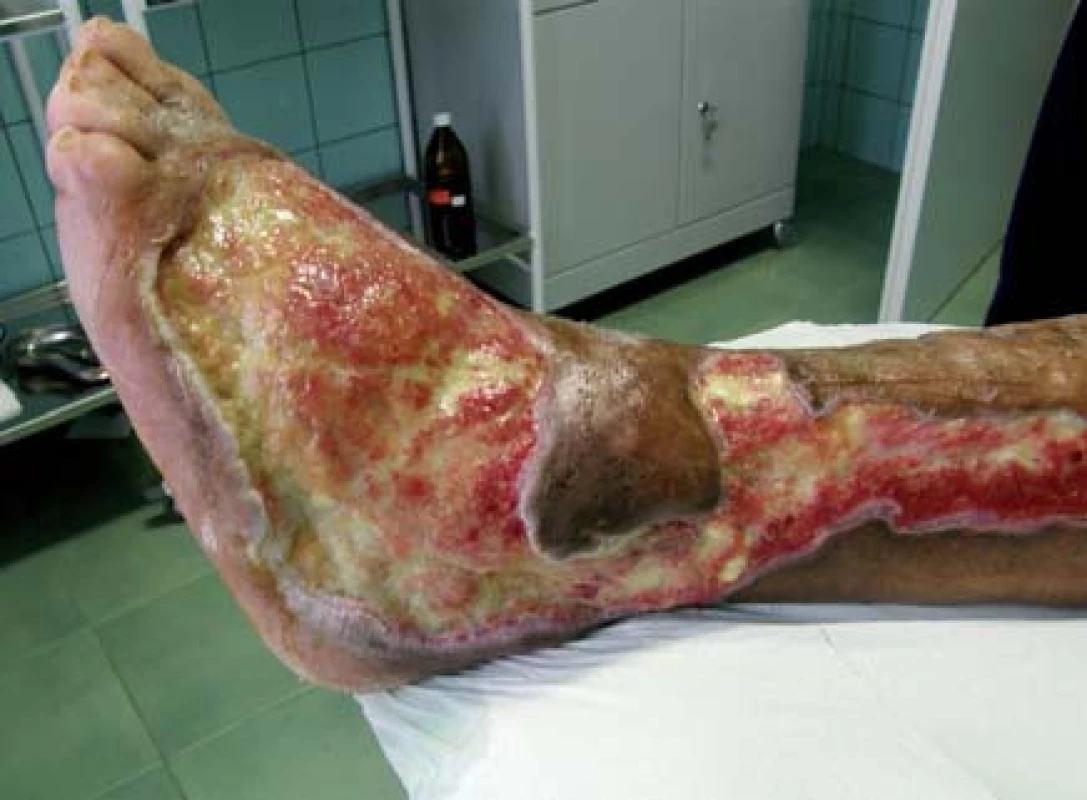
Predoperačná príprava
Pacient bol vyšetrený na chirurgickej klinike a bola mu odporúčaná predoperačná príprava. Tá bola realizovaná v NEDÚ Ľubochňa: lokálne ošetrenie debridement, VAC systém a vlhká terapia (obr. 2). Kultivačný nález z defektu Pseudomonas aeruginosa, Enterococcus faecalis, Corynebacterium superficialis, Klebsiella pneumoniae, Bacillus superficialis. Pacient preliečený ATB systémovo, neuroprotektívna liečba (Thiogamma), úprava inzulinoterapie a optimalizácia glykémií. Po pregranulovaní rany pacient indikovaný na plastiku dermoepidermálnymi štepmi (obr. 3).
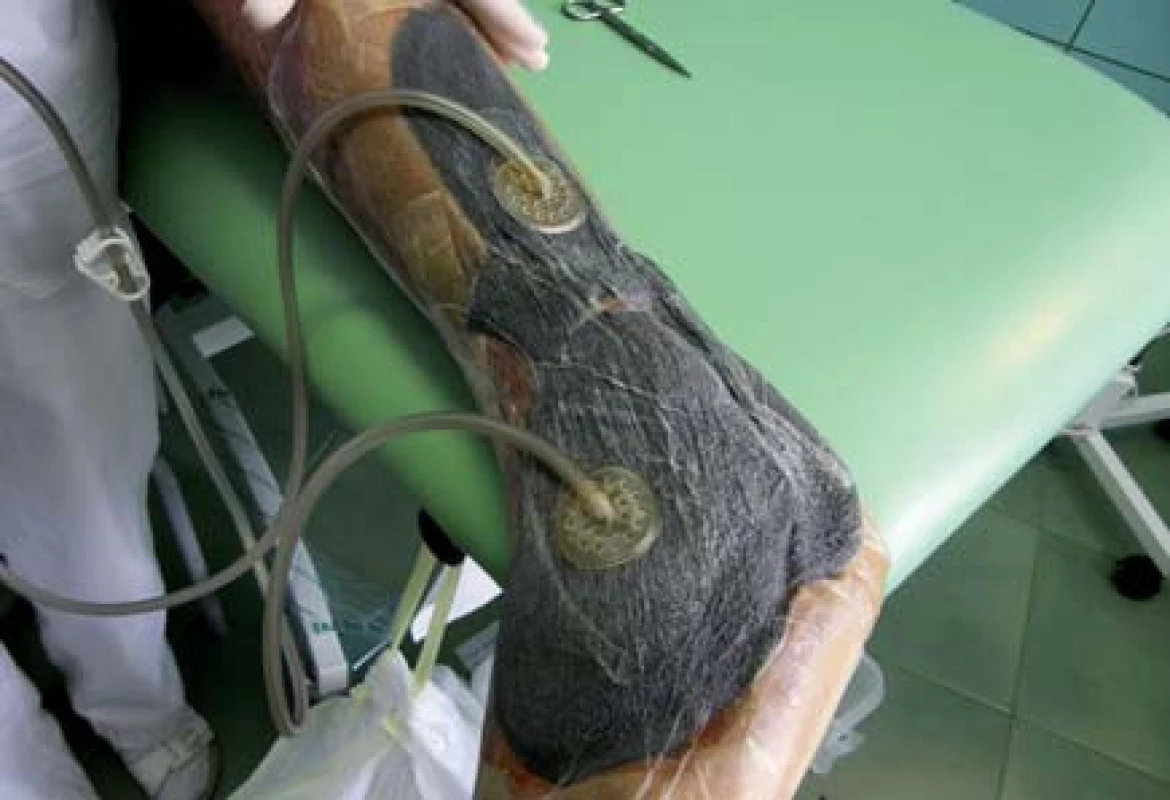
Priebeh hospitalizácie
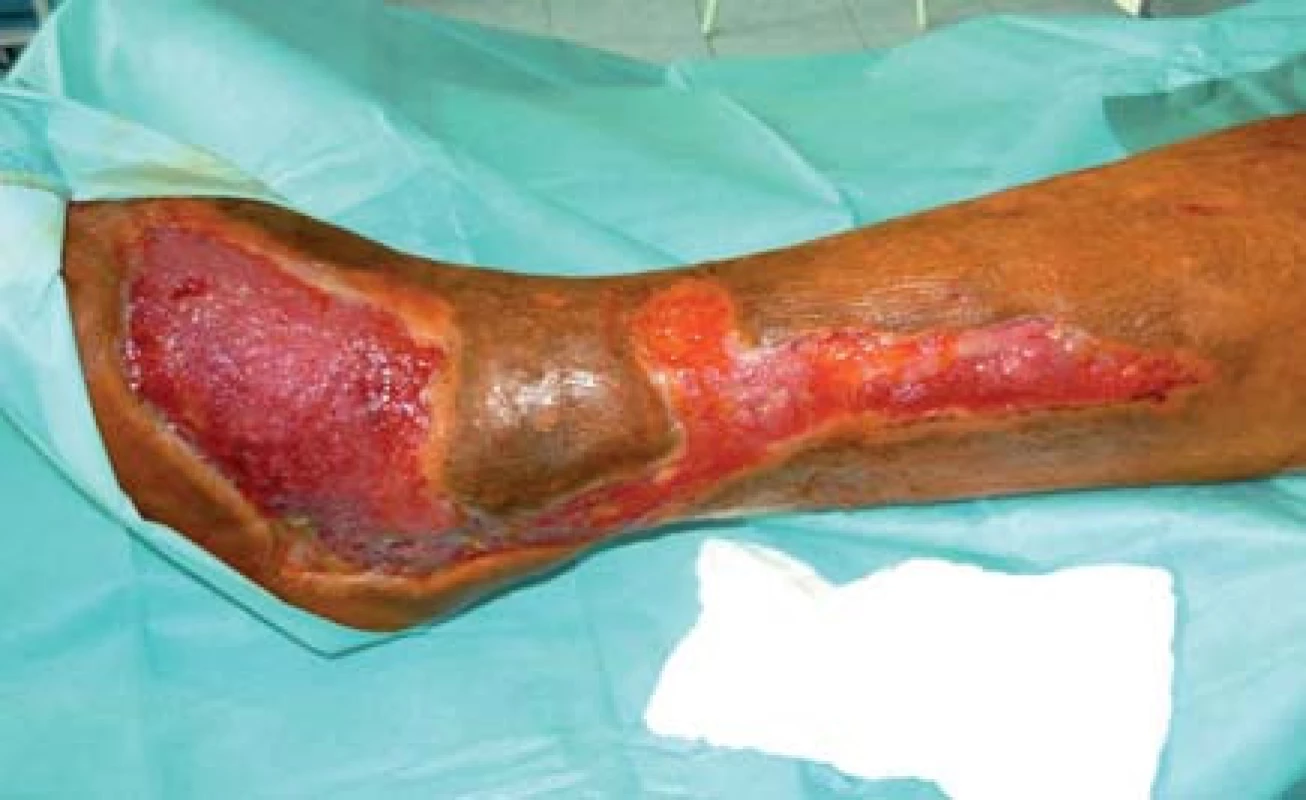
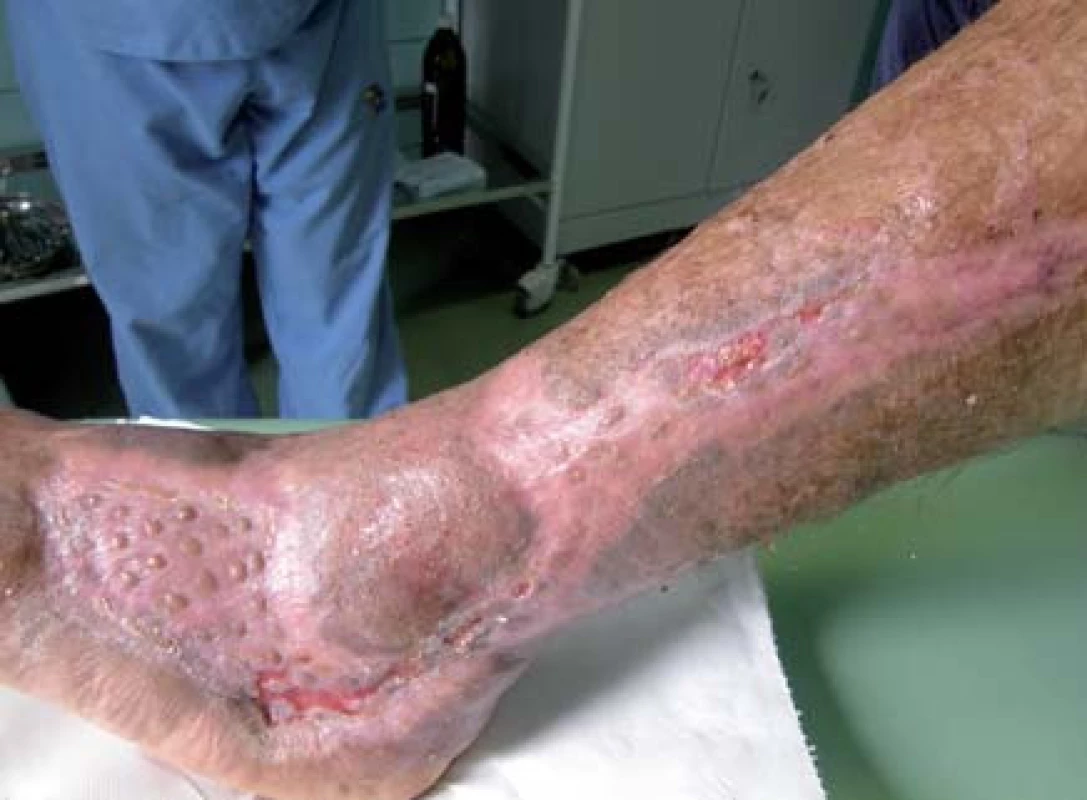
Pacient bol hospitalizovaný na chirurgickej klinike 7. 6. 2010. V lokálnej anestéze 1% mezokainom bola urobená transplatácia autológnych dermoepidermálnych štepov (obr. 4). Celkovo bolo implantovaných 68 štepov vzhľadom na veľkosť defektu. Operácia trvala 50 minút. Operačná rana bolo prekrytá a ponechaná 5 dní v kľude bez výmeny krytia. Po 5 dňoch preväz rany, celkovo sa prihojilo 58 štepov (obr. 5,6). Pacient bol na 11. pooperačný deň prepustený domov (obr. 7) . Doliečenie prebiehalo za kontrol v NEDÚ Ľubochňa a na chirurgickej klinike UN Martin. Mesiac po operácii rana parciálne preepitelizovaná (obr. 8). Po 2 mesiacoch došlo k preepitelizovaniu takmer celého defektu (obr. 9, obr. 10).
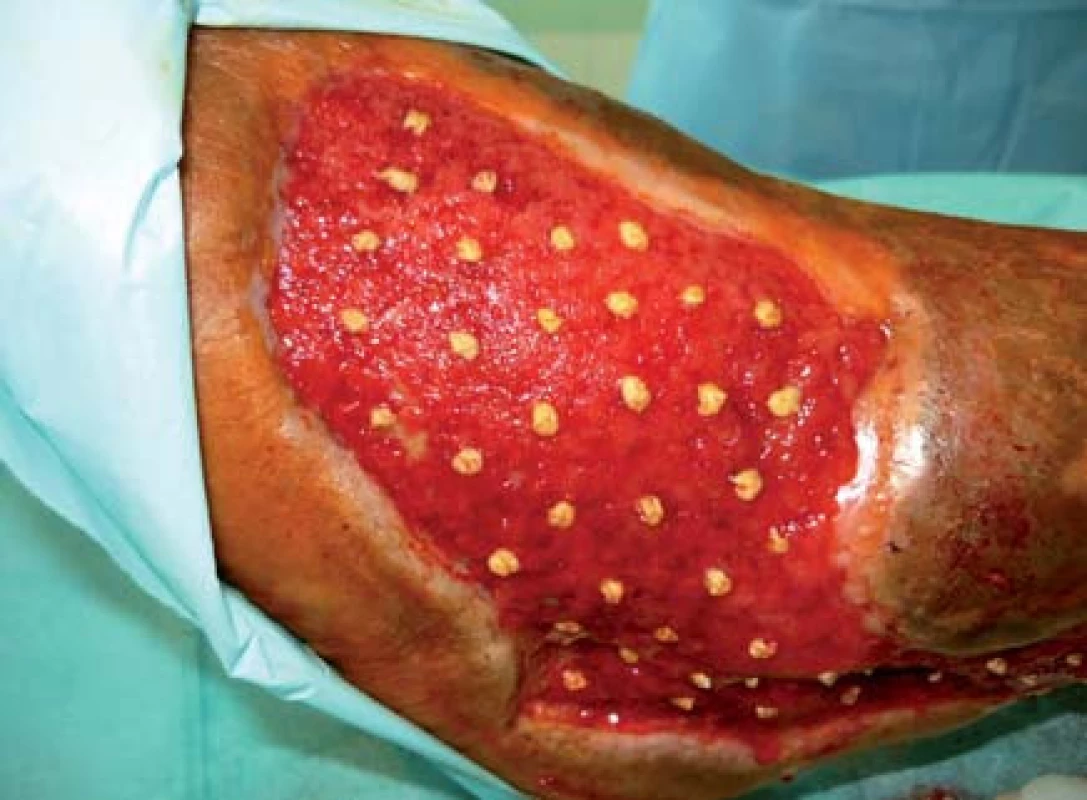
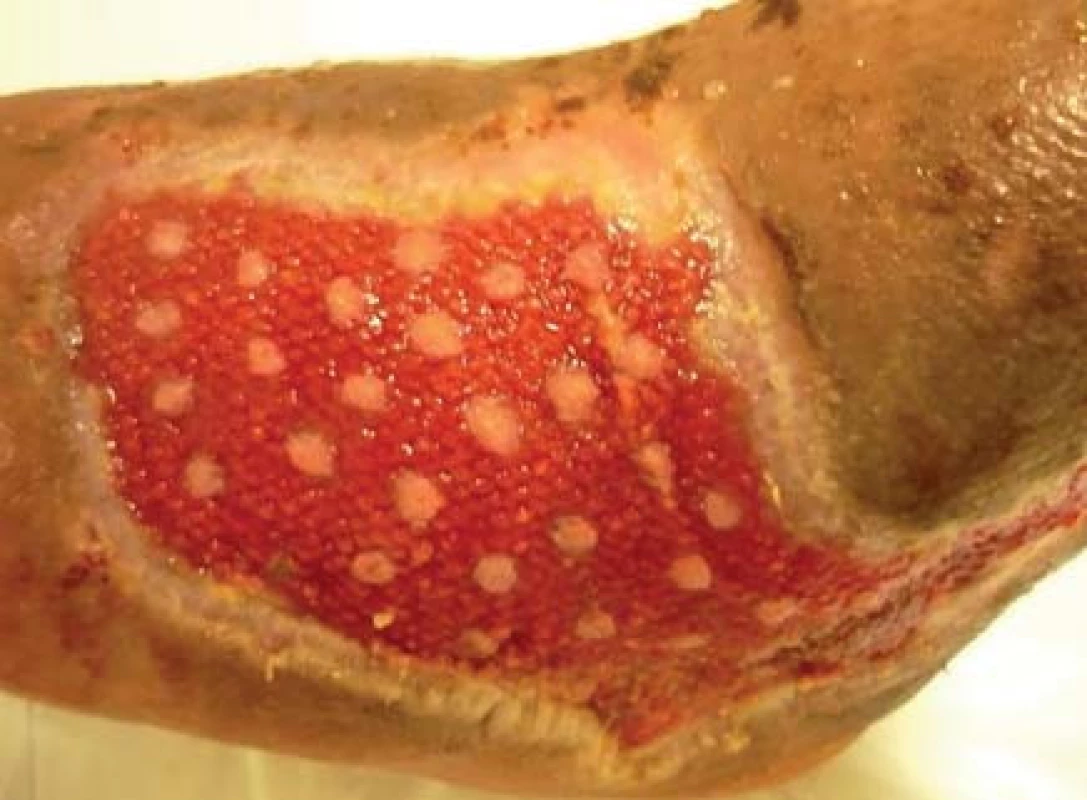
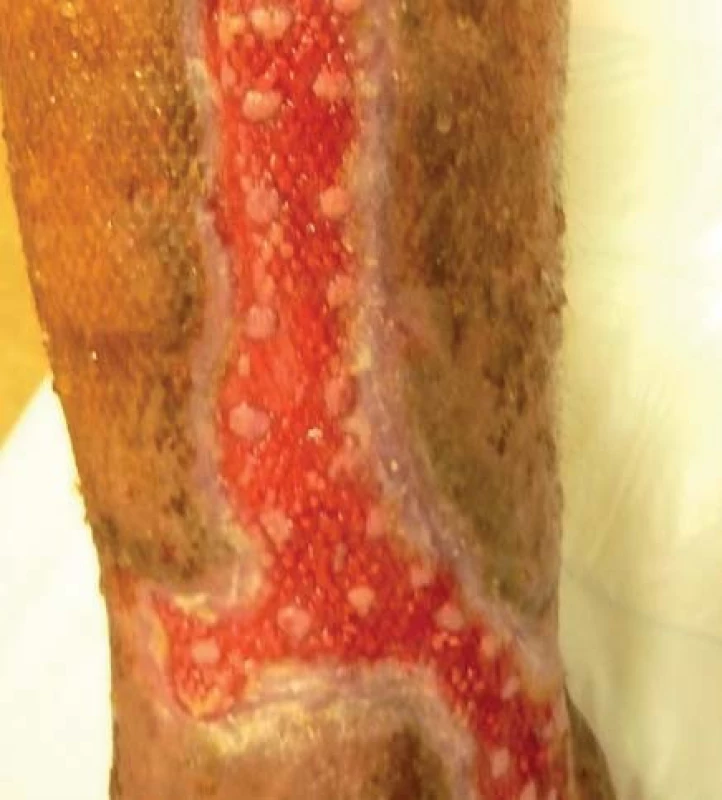
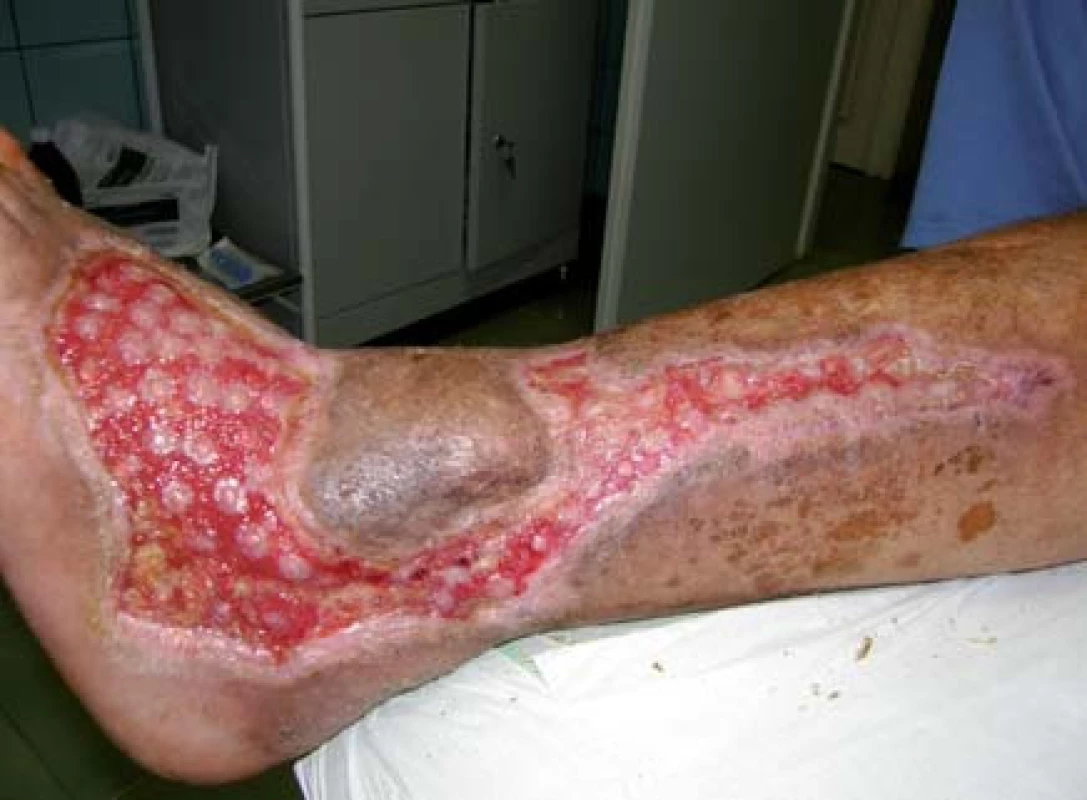
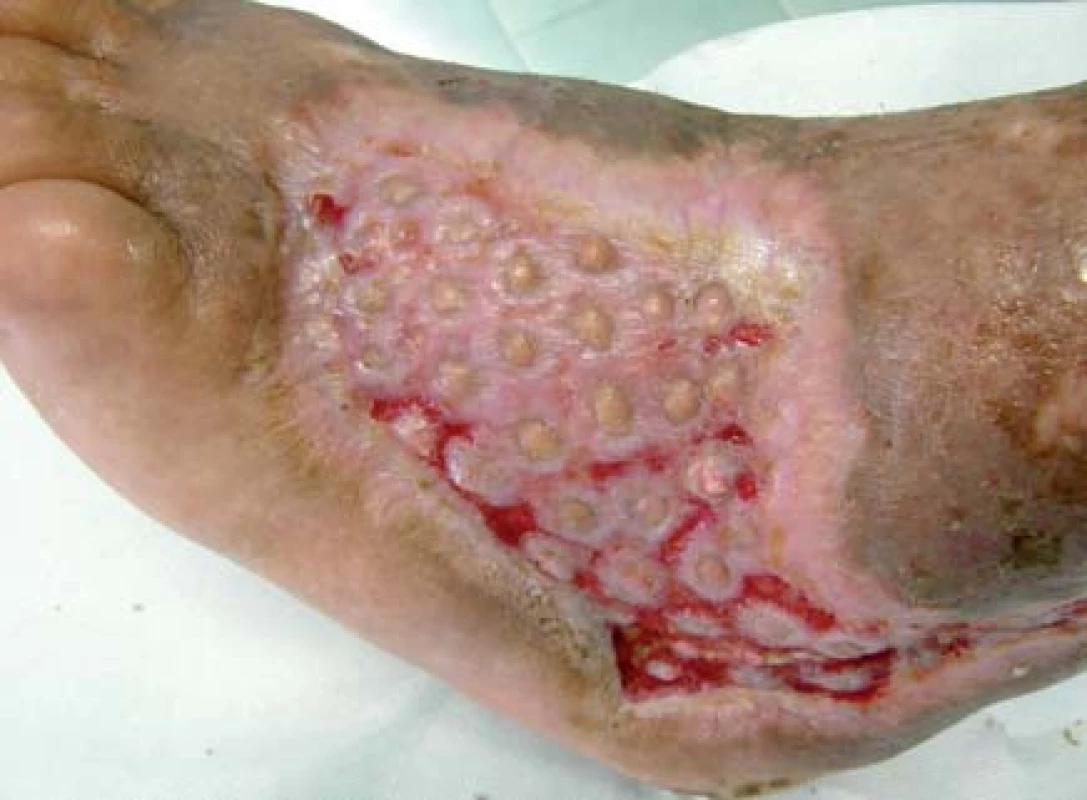
Diskusia a záver
Na kazuistike pacienta sme chceli ukázať, že transplantácia dermoepidermálnych kožných štepov je ekonomicky výhodný a účinný spôsob liečby chronických ulcerácií. Operačná technika je jednoduchá, možno ju vykonávať i ambulantne za predpokladu dobrej kompliancie pacienta, je nenáročná na čas a prístrojové vybavenie. Ide o tkanivo pacientovi vlastné, čiže riziko odmietnutia v dôsledku inkompatibility neexistuje. Minimálna záťaž pacienta predstavuje lokálna anestéza, minimálne poranenie donorskej oblasti (z donorskej oblasti sa odoberá len minimálne množstvo tkaniva). Oproti väčším kožným transplantátom je tu nižšie riziko vzniku hematómu alebo serómu, štepy sú odolnejšie voči tlaku i infekcii a umožňujú drenáž a ranovú sekréciu. Možno ich použiť aj na rozsiahlejšie ulcerácie. Tento postup nevyžaduje imobilizáciu pacienta. Výhody tejto metódy potvrdila štúdia [2], ktorej cieľom bolo zhodnotiť účinnosť liečby chronických ulcerácií (väčšinou sa jednalo o ulcerácie cievneho pôvodu) transplantáciou dermoepidermálnych kožných štepov (pinch skin grafting).
Samozrejme ako každá metóda aj táto má svoje nevýhody. Kontraindikáciou použitia dermoepidermálnych štepov je aplikácia na miesta so slabým cievnym zásobením (rany so zvýšenou fibrózou, obnažené kosti a chrupavky bez periostu a perichondria, šlachy a nervy bez obalov, miesta po radiácii) [3] a v neposlednej rade nespolupracujúci pacient. Ďalšou dôležitou podmienkou aplikácie dermoepidermálnych štepov je zabezpečiť dostatočný kontakt medzi štepom a spodinou rany. Pri hromadení sekrétu z rany dochádza k posunu štepov oproti spodine, čo spôsobí ich odhojenie. Relatívne malou nevýhodou je kozmetický efekt. V donorskej oblasti môžu vznikať jazvy, v recipientnej oblasti koža môže byť hypopigmentovaná alebo hyperpigmentovaná, povrch nie je hladký.
Aplikácia autológnych dermoepidermálnych štepov na chronické defekty u pacientov s diabetom je jednoduchá, ekonomicky nenáročná, pacienta nezaťažujúca metóda, ktorá zlepšuje prognózu zhojenia chronickej rany.
MUDr. Ľubomŕ Strelka, PhD.
strelka@seznam.cz
MUDr. Edward Huľo, PhD.
MUDr. Martin Vojtko
doc. MUDr. Dušan Mištuna, PhD.
1. chirurgická klinika JLF UK a UNM, Martin
www.unm.sk
doc. MUDr. Emil Martinka, PhD.
Národný endokrinologický a diabetologický ústav v Ľubochni
www.nedu.sk
Doručené do redakcie 22. apríla 2013
Prijaté do tlače po recenzii 10. mája 2013
Zdroje
1. Zgonis T. Surgical Rekonstruction of The Diabetic Foot and Ancle. Lippincott Williams & Wilkins: Philadelphia 2009. ISBN 978–0-7817–8158–0.
2. Lamont PM, Ashrafi MW. Pinch skin grafting – the forgotten aid in wound healing’– ten year experience in a rural hospital. Journal of surgery 2007; 77(Suppl 1): A101 (abstr. VS17P).
3. Dušková M et al. Plastická chirurgie : Učební texty pro studenty 3. LF. [CD-ROM]. Praha: Univerzita Karlova v Praze, 3. lékařská fakulta, Klinika plastické chirurgie, 2010. ISBN: 978–80–254–8780–8.
Štítky
Diabetologie Endokrinologie Interní lékařstvíČlánek vyšel v časopise
Forum Diabetologicum

2013 Číslo 2
Nejčtenější v tomto čísle
- Diabetická neuropatia: klinický obraz a súčasné možnosti diagnostiky a liečby
- Manažment hypertriacylglycerolémie z pohľadu najnovších odporúčaní Americkej endokrinologickej spoločnosti (The Endocrine Society)
- Diabetická nefropatia: epidemiológia a diagnostika
- Diabetická noha: epidemiologické údaje a aktuálne možnosti lokálnej liečby
