Manažment kardiovaskulárneho rizika u diabetikov v svetle aktuálnych odporúčaní
Management of cardiovascular risk in the light of current recommendations
Cardiovascular diseases are the main cause of morbidity and mortality in people with type 2 diabetes. The article brings newer approaches to cardiovascular risk management in diabetics with an emphasis on controlling the major risk factors of cardiovascular diseases.
Key words:
cardiovascular risk, diabetes mellitus, target levels
Authors:
Eva Szabóová
Authors‘ workplace:
IV. interná klinika, LF UPJŠ a UN LP, Košice
Published in:
Forum Diab 2017; 6(3): 121-134
Category:
Topic
Overview
Kardiovaskulárne ochorenia sú hlavnou príčinou morbidity a mortality u ľudí s diabetom 2. typu. Článok prináša novšie odporúčané postupy v manažmente kardiovaskulárneho rizika u diabetikov s dôrazom na kontrolu hlavných rizikových faktorov kardiovaskulárnych ochorení.
Kľúčové slová:
cieľové hodnoty, diabetes mellitus, kardiovaskulárne riziko
Úvod
Nárast počtu diabetikov z aktuálnych 350 miliónov sa očakáva na 550 miliónov do roku 2030 [1]. Napriek tomu, že kardiovaskulárne (KV) riziko sa u pacientov s diabetes mellitus 2. typu (DM2T) v posledných rokoch signifikantne znižuje (vďaka intenzívnej antidiabetickej, antihypertenzívnej a statínovej liečbe), KV-ochorenia sú hlavnou príčinou morbidity a mortality u chorých s DM2T. Podobný trend je pozorovaný aj u chorých s diabetes mellitus 1. typu (DM1T). KV-riziko je 2-násobne vyššie u diabetikov ako v bežnej populácii, je väčšie u žien a u diabetikov s metabolickým syndrómom (MetS) [2]. Integrované intenzívne multifaktoriálne intervencie hlavne u vysokorizikových pacientov s DM2T a s mikroalbuminúriou významne redukovali mortalitu [3]. Uvedené epidemiologické údaje podčiarkujú význam zhodnotenia a následnej agresívnej kontroly rizikových KV - faktorov (RF) hlavne u DM2T.
Kardiovaskulárne riziko
Redukcia KV-rizika závisí od redukcie úrovne jednotlivých RF, čo v praxi znamená dosiahnutie ich optimálnej hodnoty (multi-ciele), pričom jedinci s najvyšším KV-rizikom majú najväčší benefit z preventívnych opatrení, preto si vyžadujú agresívnu kontrolu RF. Všetky odporúčania zamerané na prevenciu KV-ochorenia odporúčajú stratifikáciu rizika. Boli vyvinuté viaceré multifaktoriálne modely na hodnotenie rizika. Európska kardiologická spoločnosť (ESC) navrhuje používať model SCORE pre odhad fatálneho a celkového (fatálneho a nefatálneho) aterosklerotického (AS) KV-ochorenia v priebehu 10 rokov. Nie je jednotný konsenzus v hodnotení KV-rizika u diabetikov. Niektoré odporúčania zaraďujú DM2T automaticky do kategórie s vysokým rizikom, iné odporúčajú výpočet rizika. V čase potvrdenia diagnózy, resp. krátko po tom, DM2T nie je považovaný za ekvivalent koronárnej artériovej choroby. Po dlhšom trvaní, resp. v prítomnosti proteinúrie/zníženej glomerulárnej filtrácie (GF) riziko konverguje ku koronárnej artériovej chorobe srdca [4]. Všetky medzinárodné odporúčania sa však zhodujú v tom, že diabetik po prekonanej KV-príhode, resp. s albuminúriou alebo s výrazne vyšším individuálnym RF má vysoké KV-riziko.
Európske odporúčania rozlišujú 4 rizikové kategórie [4]: veľmi vysoké, vysoké, stredné a nízke 10-ročné fatálne KV-riziko.
- veľmi vysoké (VV) KV-riziko majú chorí s
- dokumentovaným KV-ochorením (klinicky alebo jednoznačne pomocou zobrazovacích metód, napr. nálezom signifikantného AS plátu na koronarograme alebo karotickej ultrasonografii)
- DM1T a DM2T s poškodením cieľových orgánov (PCO), napr. proteinúriou alebo s prítomným jedným alebo viacerými hlavnými RF (fajčenie, hypertenzia, dyslipidémia)
- závažné chronické obličkové ochorenie (GF < 30 ml/ min/1,73 m2)
- vypočítané SCORE ≥ 10 % pre 10-ročné riziko fatálneho KV-ochorenia
- vysoké (V) KVR majú chorí s
- výrazne zvýšeným jedným RF, hlavne hypercholesterolémia s hodnotou cholesterolu > 8 mmol/l (napr. familiárna dyslipoproteinémia) alebo ťažkou hypertenziou (TK ≥ 180/100 mm Hg)
- DM1T a DM2T (bez KV-RF a bez PCO); DM1T vo veku < 40 rokov môže mať stredné, resp. nízke riziko
- stredne závažné chronické obličkové ochorenie s GF 30–59 ml/min/1,73 m2
- vypočítané SCORE ≥ 5 % a < 10 %
- stredné KV-riziko majú pacienti s vypočítaným SCORE ≥ 1 % a < 5 %
- nízke KV-riziko chorí so SCORE < 1 %
Európske odporúčania sú veľmi prísne na zhodnotenie rizika u diabetikov. Prakticky všetci diabetici sú vo veľmi vysokom/vysokom riziku. Výnimku môžu tvoriť snáď jedinci s DM1T v mladšom veku (do 40 rokov) bez KV-ochorení, bez komplikácií DM, bez iných RF. Aj jedinci s DM2T vo veku < 40 rokov bez KV-ochorení a iných RF, resp. komplikácií diabetu sú klasifikovaní ako vysokorizikoví z hľadiska iniciácie liečby statínom [2]. Kategorizácia do rizikových skupín je najdôležitejšia z hľadiska manažmentu dyslipidémií. Optimálnu úroveň hlavných modifikovateľných KV-RF pre bežnú populáciu spresňujú odporúčania ESC pre prevenciu KV-ochorení [4].
Telesná hmotnosť
V posledných rokoch počet obéznych ľudí a incidencia DM2T typu na celom svete stúpa [4]. Nadváha, obezita a centrálna obezita sa spájajú s artériovou hypertenziou (AH), dyslipidémiou (DLP), inzulínovou rezistenciou, systémovým zápalom, protrombotickým stavom, albuminúriou, rozvojom DM2T i KV-komplikácií a sú nezávisle asociované s KV aj celkovou mortalitou [1]. Medzi indexom telesnej hmotnosti (BMI) a celkovou mortalitou existuje J-tvar krivky závislosti. Celková mortalita je najnižšia pri BMI 20–25 mg/m2 u ľudí vo veku < 60 rokov. Nie je známa optimálna hmotnosť u starších, ani u jedincov s koronárnou artériovou chorobou, resp. s chronickým srdcovým zlyhávaním (SZ), u ktorých je pozorovaný „paradox” obezity. Výsledky štúdie EPIC potvrdzujú väčší vplyv fyzickej inaktivity na celkovú mortalitu ako vyšší BMI [5]. V súvislosti s obezitou sa v posledných rokoch diskutujú rôzne okruhy problémov, napríklad „metabolicky zdravá obezita“ (metabolically healthy obesity – MHO) a nealkoholová steatóza pečene (non-alcoholic fatty liver disease – NAFLD). MHO sa skôr chápe ako prechodný stav s postupným rozvojom glukometabolických abnormalít, s vyššou celkovou mortalitou u MHO ako u metabolicky zdravých jedincov s normálnou hmotnosťou [6]. Epidemiologické údaje hovoria o 90%, resp. 75% prevalencii NAFLD u obéznych, resp. u chorých s DM2T. Viscerálna obezita, MetS, resp. DM2T úzko súvisia s NAFLD [7]. NAFLD predikuje rozvoj DM2T, hypertenzie a KV-komplikácií. Na druhej strane chorí s DM2T sú ohrození závažnejšími formami NAFLD, ktoré často progredujú do pokročilej fibrózy a hepatocelulárneho karcinómu, preto skríning jedincov s obezitou/MetS/DM2T na prítomnosť NAFLD by sa mal stať rutínnou praxou [7]. Obvod pása je kľúčovým parametrom pre definíciu centrálnej (abdominálnej) obezity a MetS. BMI aj obvod pása sú porovnateľne asociované s KV-ochorením a DM2T, preto v klinickej praxi na predikciu KV-rizika postačuje BMI [4]. Definícia nadváhy: BMI ≥ 25–30 kg/m2; obezity: BMI ≥ 30 kg/m2. Kritériá centrálnej obezity v Európe (podľa WHO): obvod pása pre europidnú rasu u mužov ≥ 94 cm a pre ženy ≥ 80 cm.
V manažmente nadváhy/obezity u DM2T má kľúčové postavenie zmena životného štýlu vrátane diéty, behaviorálnych opatrení a fyzickej aktivity, ktoré prinášajú krátkotrvajúce dobré výsledky. Redukcia hmotnosti sa dá dosiahnuť vo všeobecnej populácii obmedzením energeticky výdatnej stravy s kalorickým deficitom 300–500 kcal/deň (tab. 1, 2) [8]. Adherencia k tejto liečbe a jej dlhodobá účinnosť by sa mohla zvýšiť implementáciou tohto odporúčania do vzdelávacích programov na podporu zdravého životného štýlu. Kontinuálna edukácia diabetikov je obvzlášť dôležitá. Pri udržiavaní telesnej hmotnosti spolu s dietetickými opatreniami sa odporúča pravidelná telesná aktivita (TA) strednej intenzity, aspoň 30 min denne. Mierna a kontrolovaná redukcia telesnej hmotnosti a pravidelná TA strednej intenzity sú veľmi účinné v prevencii a liečbe DM2T a v kontrole všetkých metabolických abnormalít a KV-RF asociovaných s abdominálnou obezitou [9]. Štúdia Look AHEAD zameraná na intenzívny manažment životného štýlu u jedincov s DM2T a obezitou/nadváhou nepreukázala redukciu KV-príhod, ale potvrdila účinnosť použitých stratégií na redukciu a kontrolu hmotnosti ako i KV-RF [10]. Redukciou telesnej hmotnosti navodené zlepšenie glykemickej kontroly s následným znižovaním dávok antidiabetík sa pozoruje hlavne v skorom štádiu DM2T, kedy je ešte relatívne zachovaná funkcia B-buniek [8]. Veľmi nízkokalorická diéta u obéznych diabetikov aj pri absencii iných liečebných stratégií znižuje HbA1c na 6,5 % [11].
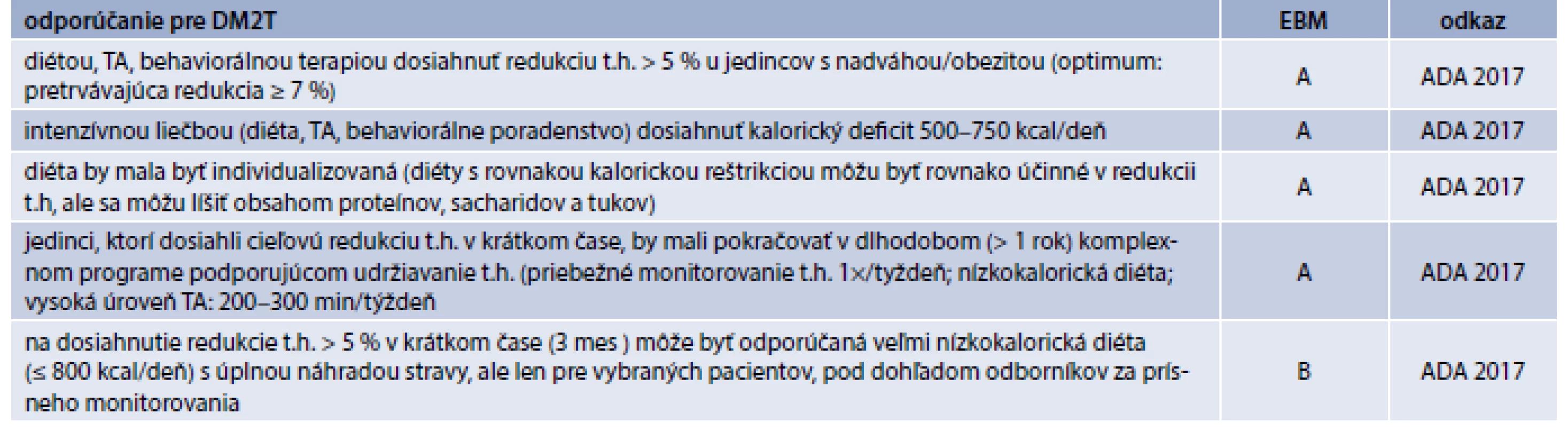
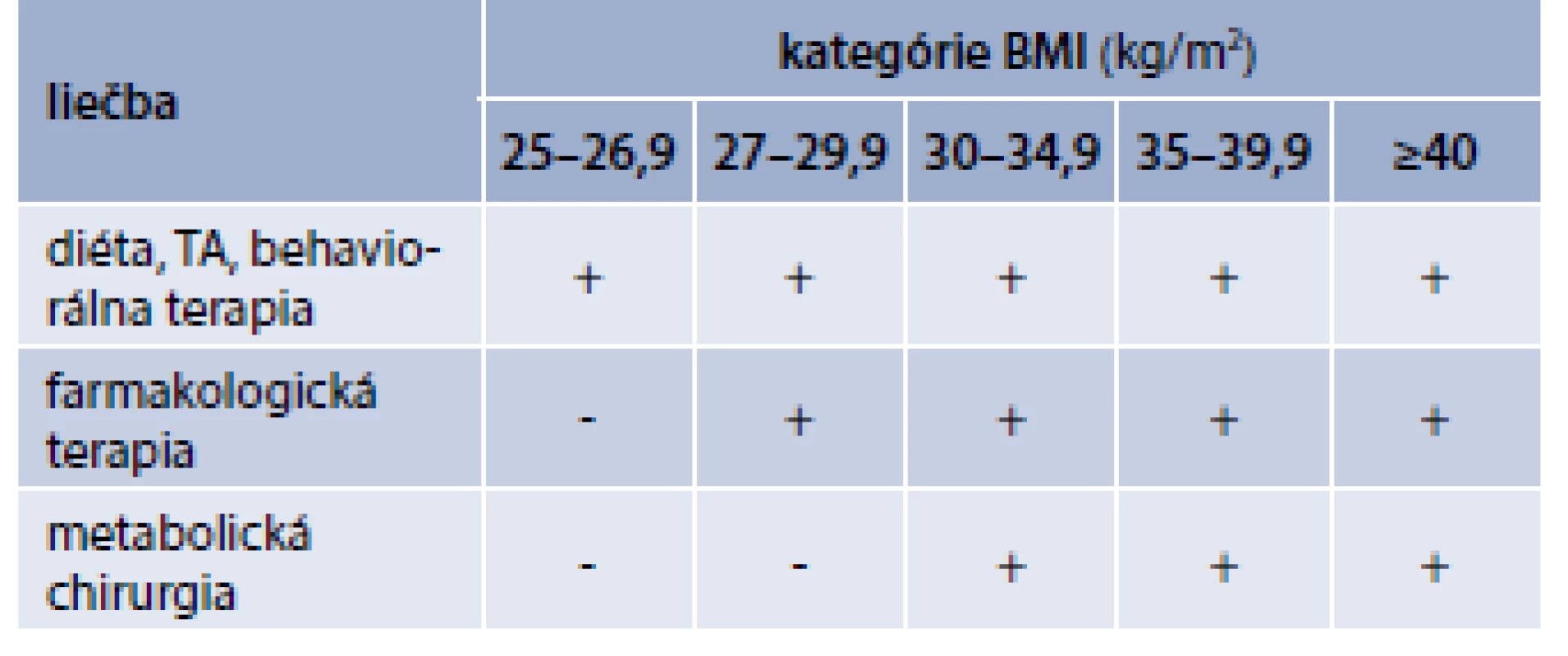
Pre dlhodobú kontrolu/stabilizáciu dosiahnutej telesnej hmotnosti je však konzervatívna stratégia menej účinná, preto u vybraných pacientov je nutné kombinovať aj iné spôsoby liečby: farmakoterapiu a bariatrickú (metabolickú) chirurgiu (na prevenciu závažných diabetických komplikácií) (tab. 3, 4) [12,13,8]. U.S. Food and Drug Administration (FDA) schválila indikáciu 5 liekov na dlhodobú farmakologickú liečbu obezity [14]: orlistat, lorkaserin, fentermin/topiramat ER, naltrexon/bupropion a liraglutid. Famakoterapia obezity má svoje limitácie (nízka adherencia, vedľajšie účinky, nárast hmotnosti po ukončení liečby) [14]. U obéznych ľudí (aj diabetikov) je potrebné analyzovať liekovú anamnézu, keďže niektoré lieky môžu modifikovať telesnú hmotnosť.
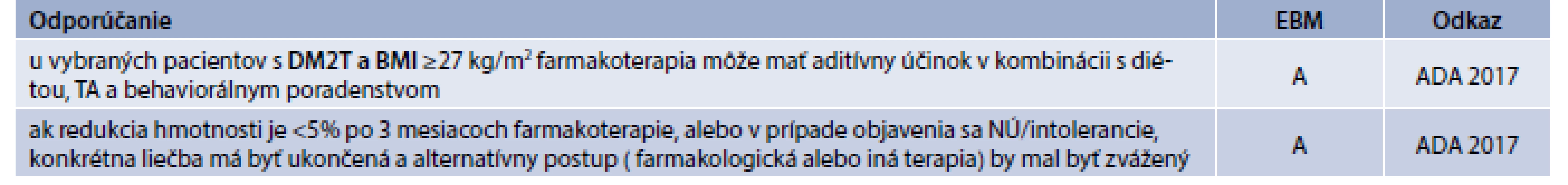

- lieky asociované s redukciou hmotnosti: antidiabetiká (metformín, inhibitory alfa-glukozidázy, sodium-glukóza kotransportér-2 inhibítory (SGLT2), agonisty glucagon-like peptidu 1 receptora (GLP1) a amylínové mimetiká); inhibítory dipeptidyl-peptidázy 4 (DPP4) majú neutrálny účinok na hmotnosť; z iných liekových skupín napr. betablokátory (BB)
- lieky asociované s nárastom hmotnosti: antidiabetiká (inzulínové sekretogogá, tiazolidindióny, inzulín); iné lieky (atypické antipsychotiká, antidepresíva, inhibítory monoamín-oxidázy, glukokortikoidy, perorálne kontraceptíva s obsahom progesterónu, antikonvulzíva vrátane gabapentínu, niektoré antihistaminiká a anticholinergiká) [8]
Bariatrická chirurgia
Už malá redukcia (5–10 %) telesnej hmotnosti priaznivo ovplyvňuje DLP a ostatné KV-RF vrátane glykémie a HbA1c. Väčšia redukcia telesnej hmotnosti má väčší vplyv na kontrolu KV-RF [10]. Výrazný hypolipidemický efekt redukcie hmotnosti pozorujeme u extrémne obéznych po bariatrickej operácii, ale aj [2,4] znížené riziko MI, CMP, KV-príhod a KV-mortality v porovnaní s neoperovanými kontrolami [15].
Randomizované klinické štúdie (randomized clinical trials – RCT) dokázali superioritu metabolickej chirurgie u obéznych jedincov s DM2T v glykemickej kontrole a v redukcii KV-RF v porovnaní s intervenciami zameranými na životný štýl/farmakoterapiu [13]. Je dokumentovaný pokles dlhodobej mortality u pacientov po metabolickej operácii v porovnaní s nechirurgickými metódami liečby. Po metabolickej operácii sa často pozoruje remisia diabetu a dlhodobá lepšia glykemická kontrola ako pred výkonom [13]. Metabolická chirurgia je však ekonomicky náročná a má aj nežiaduce účinky. Zhodnotenie účinnosti metabolickej chirurgie u pacientov s DM1T si vyžaduje ešte ďalšie štúdie [13].
Výživa
Viaceré klinické štúdie dokumentujú možný priaznivý vplyv na aterogenézu – či priamo alebo cestou ovplyvnenia RF. Metanalýzy RCT v tomto smere však prinášajú rozporuplné výsledky. Podľa jednej existuje vzťah medzi znížením non HDL-cholesterolu (non-HDL-C) a redukciou KV-príhod nezávisle na použitej liečebnej stratégii (statín, rezíny, diéta, bariatrická operácia) [2]. Stravovacie návyky, charakteristické pre DASH (dizajnovaná na kontrolu AH) a mediteránsku diétu sú všeobecne akceptované a majú dokázateľne priaznivý vplyv na RF a pravdepodobne tým aj na KV-prevenciu [2]. Intervenčná štúdia PREDIMED, založená na mediteránskej strave, dokumentovala signifikantné (30%) zníženie veľkých KV-príhod [16]. Väčšina štúdií zameraných na stravovacie návyky je však observačná a skúma vplyv stravy len na RF. Európska spoločnosť pre aterosklerózu (EAS) a ESC odporúčajú zmeny životného štýlu na 1. mieste v liečbe a prevencii DM. Niektoré špeciálne stavy, napr. závažné hyperlipidémie, závažné chronické komplikácie diabetu ako i pridružené ochorenia si vyžadujú i dietologické poradenstvo. Sú vyvinuté aj inovatívne nutričné stratégie, funkčné potraviny (nutriceutiká), ktoré sa môžu používať ako alternatívy hypolipidemík alebo prídavky k nim. Špecifické dietetické opatrenia pri zmenách jednotlivých lipidových parametrov sú detailne rozpracované v odporúčaniach EAS [2].
Všeobecné pravidlá zamerané na zdravotné stravovanie zohľadňujúce miestne návyky zdôrazňujú význam pestrej, vyváženej stravy, s adekvátnym energetickým príjmom. V prevencii vývoja a pre kontrolu DM je odporúčaný celkový príjem tukov < 35 %, nasýtených tukov < 7 %, transtukov < 1 %, a nenasýtených tukov > 10 %. Nasýtené tuky by sa mali nahradiť mono-, resp. polynenasýtenými tukmi rastlinného pôvodu s cieľom znížiť podiel tukov na celkovom energetickom príjme. Odporúčané množstvo cholesterolu je < 300 mg/deň. Podporovať je treba konzumáciu zeleniny a ovocia, strukovín, orechov, celozrnných obilnín a chleba, nízkotučných mliečnych výrobkov a rýb aspoň 2-krát do týždňa, hlavne mastných. Charakter takej stravy je dôležitejší ako prísne dodržiavanie proporcionálneho zloženia hlavných energetických zdrojov v potrave (hlavne na kontrolu váhy). Diabetici by mali monitorovať konzumáciu karbohydrátov, zvýšiť príjem vláknin (> 40 g/deň). Príjem nápojov a potravín s prídavnými cukrami by sa mal obmedziť. Mediteránska strava je zdravá lebo sú v nej zdroje tukov získavané primárne z mononenasýtených olejov. Špecifická je príjmom soli < 2,3 g/deň, konzumáciou ovocia a zeleniny 8–10 porcií denne, nízkotučných mliečnych výrobkov 2–3 porcie denne a toleranciou miernej konzumácie alkoholu (< 20 g, t.j. približne ≤ 2 poháre alkoholu denne pre mužov a < 10 g, t.j. približne ≤ 1 pohár alkoholu denne pre ženy). Zmeny životného štýlu pozitívne ovplyvňujú glykémiu aj lipidový status a prispievajú k stabilizácii telesnej hmotnosti.
Telesná aktivita
Charakteristickou črtou životného štýlu u chorých s DM2T je nezdravá výživa, prejedanie sa, sedavý spôsob života a znížená TA, ktoré prispievajú k rozvoju a progresii ochorenia. Sedavý spôsob života sa zaraďuje medzi hlavné RF KV-ochorenie. Pravidelná TA je základnou súčasťou KV-prevencie. Znižuje celkovú a KV-mortalitu u zdravých (až o 30 %), u jedincov s prítomnými KV-RF aj u chorých s KV-ochoreniami [17], navyše zvyšuje fyzickú kondíciu a zlepšuje duševné zdravie. TA priaznivo ovplyvňuje niektoré KV-RF: AH, cholesterol lipoproteínov nízkej hustoty (LDL-C), cholesterol lipoproteínov vysokej hustoty (HDL-C), DM2T a telesnú hmotnosť [17]. Aeróbne alebo odporové cvičenie u chorých s DM2T znižuje hladiny HbA1c o 0,7 % nezávisle od zmien telesnej hmotnosti [18]. Aeróbne aj odporové cvičenia vyššej intenzity v prospektívnych kohortných štúdiách predikovali u chorých s DM2T redukciu dlhodobej morbidity a mortality a zvýšenie inzulínovej senzitivity [18]. Menej presvedčivé dôkazy sú pre DM1T [8].
TA zahrňuje akúkoľvek pohybovú aktivitu spojenú so zvýšenou spotrebou energie. Aeróbna pohybová aktivita je najviac študovaná a jej priaznivý vplyv na prognózu závisí od intenzity (dávky). Medzi tieto aktivity radíme aj aktivity každodenného života a voľného času (tab. 5) [4]. Odporové cvičenia majú priaznivé účinky nielen na skeletomuskulárny systém, ale aj na lipidový metabolizmus, kontrolu tlaku krvi (TK), inzulínovú senzitivitu, a to hlavne v kombinácii s aeróbnym cvičením [17]. Sú známe aj cvičenia na zlepšenie neuromotorickej aktivity (zlepšenie rovnováhy a motoriky: joga, tai-či), účinok týchto cvičení na KV-systém nie je veľmi známy. S cieľom minimalizovať riziko asociované s TA a dosiahnuť maximálny a dlhotrvajúci efekt, štruktúrovaná TA/tréning má prebiehať vo viacerých fázach: zahrievanie, kondicinoning (silový, kardio - a neuromotorický tréning), ochladzovanie a strečing [8].
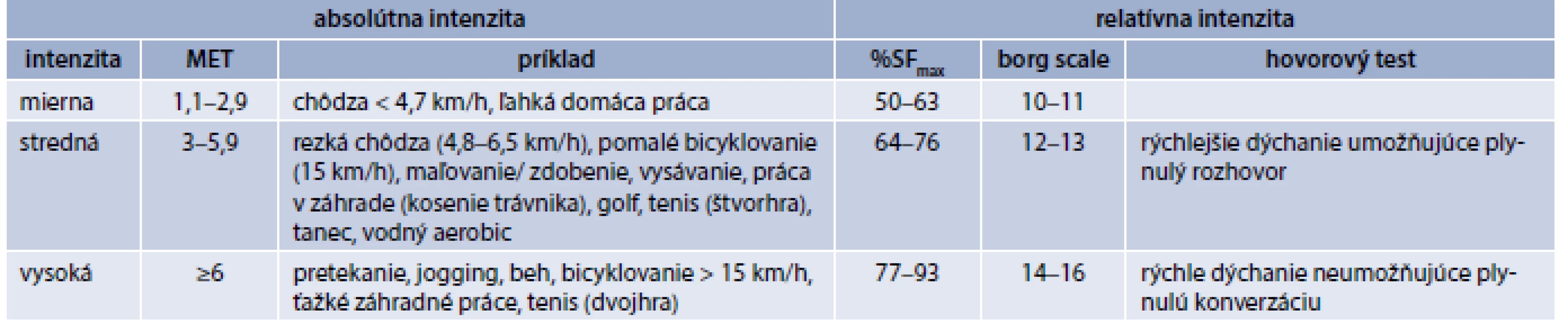
KV-komplikácie u zdravých jedincov v priebehu TA s miernou intenzitou sú mimoriadne zriedkavé [17]. Jedinci s príležitostnou TA sú vo vyššom riziku akútnych koronárnych príhod a náhlej kardiálnej smrti počas a po cvičení [17]. Vysoko rizikoví pacienti by mali začať s cvičením nízkej intenzity, krátkeho trvania s postupným zvyšovaním intenzity, trvania a frekvencie cvičení [8]. Jedinci so sedavým spôsobom života by mali začať aeróbnym cvičením nízkej intenzity [4]. Pre ľudí s dekondíciou sú vhodné aj cvičenia v trvaní < 10 min [17]. Pre manažment DLP, resp. nadváhy/obezity je potrebná dlhšie trvajúca TA: 40, resp. 60–90 min denne [17]. Odporúčania pre TA diabetikov uvádza tab. 6 [4, 8].

Pred zaradením do pravidelnej TA pacienti by mali byť zhodnotení po stránke zdravotnej aj fyzickej. Lekárske vyšetrenie diabetika pred zaradením do programu pravidelnej telesnej aktivity má byť zamerané na [8]:
- vylúčenie stavov, ktoré predisponujú k úrazom, resp. môžu kontraindikovať isté typy cvičení (nekontrolovaná AH, neliečená proliferatívna retinopatia, autonómna a periférna neuropatia, anamnéza ulcerácií na nohách, Charcotova artropatia)
- anamnézu, fyzikálne vyšetrenie s cieľom odhaliť pridružené ochorenia, metabolické, skeletomuskulárne abnormality, RF-AS, atypické kardiálne symptómy, KV-profil; skríning asymptomatickej koronárnej artériovej choroby sa neodporúča; podľa ESC by sa malo zvážiť záťažové EKG u ľudí s KV-RF (t.j. aj u DM) a sedavým spôsobom života ak sa plánuje TA vysokej intenzity (ESC: IIaC EBM –evidence based medicine) [4]; v prípade potreby je indikácia na vyšetrenie špecialistom
Zhodnotenie špecifických diabetických komplikácií [8]:
- hypoglykémia je častejšia u liečených inzulínom/inzulínovými sekretogogami, jej riziko závisí tiež od trvania a intenzity záťaže ako i od časovania cvičenia; u niektorých jedincov je pozorovaná hypoglykémia po cvičení, v trvaní aj niekoľko hodín, súvisiaca so zlepšením inzulínovej senzitivity; u DM1T titrácia intenzity TA je veľmi dôležitá [8]
- retinopatia proliferatívna/závažná nonproliferatívna diabetická retinopatia je kontraindikáciou pre intenzívne aeróbne/odporové cvičenie
- u chorých so závažnou periférnou neuropatiou je riziko alterácie propriocepčného, resp. kinestetického vnímania; chôdza strednej intenzity nezvyšuje riziko ulcerácií na nohe (pri vhodnej obuvi); cvičenie strednej intenzity (150 min/týždeň) má priaznivý vplyv na prediabetickú neuropatiu [8]; v prípade úrazu, resp. prítomnosti defektu kože v oblasti nohy aeróbne cvičenia sa obmedzujú
- kardiovaskulárna autonómna neuropatia (KV-ANP) – v prípade plánovania cvičenia vysokej intenzity je nutné kardiologické vyšetrenie (KV-ANP je nezávislým RF KV-smrti a tichej ischémie myokardu a zvyšuje aj riziko úrazu) [8]
Pri zhodnotení fyzickej a kardiorespiračnej zdatnosti sa zohľadňuje aj vek ako i úroveň TA. Odporúčaná TA má byť personalizovaná, rešpektujúca preferencie jedincov, dlhodobo a pravidelne realizovateľná, zohľadňujúca regionálne podmienky. Je treba podporovať TA v domácich podmienkach.
Fajčenie
Všetky druhy fajčenia sú nezávislým RF KV-ochorení a zvyšujú riziko predčasnej smrti, mikrovaskulárnych komplikácií i rozvoj DM2T [4,8]. 10-ročné riziko vzniku fatálnych KV-ochorení je približne 2-krát vyššie u fajčiarov, 5-krát vyššie u fajčiarov do 50 rokov, u diabetikov fajčiarov je to ešte alarmujúcejšie [19]. I keď fajčenie má klesajúcu tendenciu v Európe, rastie počet fajčiacich žien, mladistvých a ľudí zo sociálne slabších vrstiev [4]. Fajčenie podporuje aterotrombogenézu, zvyšuje TK a srdcovú frekvenciu (SF). Niektoré nepriaznivé účinky fajčenia sú plne alebo aspoň parciálne reverzibilné už v krátkom čase po zanechaní fajčenia, regresia AS plátov však úplná nie je. U exfajčiarov sa znižuje KV-riziko: jedinci po 10–15 rokoch od zanechania fajčenia sa približujú KV-riziku nefajčiarov (ale nikdy nedosiahnu) [19]. Prírastok na váhe, pozorovaný krátko po ukončení fajčenia neznižuje KV-benefit [8]. Ukončenie fajčenia je najefektívnejším spôsobom KV-prevencie. Je preto žiaduce ukončenie akéhokoľvek (pasívneho aj aktívneho) fajčenia tabaku alebo bylinných produktov (ESC: IB EBM) [4]. American Diabetes Association (ADA) odporúča všetkým diabetikom nepoužívať cigarety, ani iné tabakové produkty (ADA: A EBM) alebo e-cigarety (ADA: E EBM) [8], ak nie sú zložkami odvykacích stratégií. E-cigarety sú pravdepodobne menej škodlivé ako tabak, a zdá sa, že ich účinnosť je porovnateľná s niektorými náhradami nikotínu [4,8]. Dnes sú dobre známe intervenčné stratégie na podporu odvykania od fajčenia, založené na dôkazoch (ESC: IA EBM) [4] používané samostatne alebo v kombinácii, a to: behaviorálne poradenstvo s follow-up (5A – ask, advise, assess, assist, arrange) a farmakologická liečba – nikotínové náhrady (nikotínové žuvačky, náplasti, inhalátory, spreje či pastilky), bupropion, vareniklin, klonidín. Z farmák sa zdá byť najúčinnejší vareniklin, jeho kombinácia s nikotínovými náhradami sa neodporúča [4]. Najúčinnejším spôsobom na odvykanie od fajčenia je v súčasnosti kombinácia poradenstva s pravidelným sledovaním a farmakologickej intervencie [8]. Len 2–3 % populácie reálne zanechá fajčenie [20]. Štúdia EUROASPIRE IV upozorňuje, že odvykacie stratégie založené na dôkazoch by sa mohli oveľa účinnejšie implementovať do klinickej praxe [20].
Behaviorálne faktory
Na uľahčenie zmien životného štýlu sa odporúča stanoviť kognitívno-behaviorálne stratégie, so zapájaním aj špecializovaných pracovníkov. Sú k dispozícii rôzne multimodálne intervencie zahrňujúce edukáciu o zdravom životnom štýle. Na redukciu eventuálnych psychosociálnych RF a zvládanie choroby sa odporúčajú rôzne intervencie, napr. osveta, telesné cvičenie, psychologická podpora. V prípade klinicky významnej symptomatológie ako i pri hostilite je na zváženie psychologické vedenie s cieľom zlepšiť kvalitu života. Jednoznačný priaznivý vplyv týchto intervencií na KV-systém však nie je zatiaľ dokázaný.
Artériová hypertenzia
Artériová hypertenzia je RF koronárnej artériovej choroby, SZ, cerebrovaskulárnych ochorení, periférneho artériového ochorenia, chronického obličkového ochorenia a fibrilácie predsiení. Riziko KV-mortality (z koronárnej artériovej choroby alebo CMP sa zvyšuje lineárne a progresívne so zvyšujúcim sa TK od úrovne 115/75 mm Hg [21]. Progresívne znižovanie TK ale nemusí byť stále prospešné: zníženie systolického TK (STK) < 130 mm Hg neprináša KV-benefit u chorých s pokročilými AS zmenami (J–krivková závislosť) [21]. AH je častým pridruženým ochorením u DM1T a DMT2, s častejšou prevalenciou u jedincov s DM2T než v bežnej populácii. Prevalencia AH u DM závisí od veku, pohlavia, rasy/etnika, typu diabetu. AH u DM1T je skôr následkom renálneho postihnutia, u DM2T predpokladáme, že koexistuje s inými kardio-metabolickými RF [8]. AH je hlavným RF makro - a mikrovaskulárnych komplikácií DM a je asociovaná s predčasnou smrťou u DM2T [22]. Manažment AH u DM2T je ekonomicky najefektívnejším spôsobom prevencie vaskulárnych komplikácií. Hlavný benefit antihypertenzívnej terapie tkvie v samotnom znížení TK (viď cieľové hodnoty), bez ohľadu na to, aký liek bol na tento účel použitý. Na druhej strane je známy tzv. od krvného tlaku nezávislý efekt ACEI pozorovaný u chorých s vysokým KV-rizikom vrátane diabetikov, s dokumentovanou redukciou KV-komplikácií a albuminúrie bez ohľadu na dosiahnuté zníženie TK [4,8].
Krvný tlak sa má merať u každého diabetika pri každej návšteve lekára. Štandardy merania TK sú uvedené inde [4]. U diabetikov sa TK musí odmerať aj v stojacej polohe so zaznamenaním pulzu (prítomnosť autonómnej neuropatie). AH definujeme hodnotou TK ≥ 140/90 mm Hg (klinický TK) [4]. Domáce meranie krvného tlaku (home blood pressure measurement – HBPM), resp. 24-hodinové monitorovanie TK (ambulatory blood pressure measurement – ABPM) je indikované v prípade podozrenia na syndróm bieleho plášťa, resp. maskovanú hypertenziu. Klasifikácia hodnôt TK, cieľové hodnoty TK pri jednotlivých typoch meraní sú predmetom iných publikácií [4]. Všetky typy meraní TK majú prognostický význam: dokázaný je tesný vzťah medzi prognózou a hodnotami ABPM/HBPM; sú dôkazy, že nočný TK lepšie predikuje prognózu ako denný a že u nediabetikov hodnoty HBPM v porovnaní s klinickým TK lepšie korelujú s AS KV-RF [23]. Cieľové hodnoty TK u diabetikov sú široko diskutované, sú často modifikované a mierne sa aj rôznia podľa odporúčaní jednotlivých odborných spoločností [4,8,22]. Odporúčania ESC z r. 2016 pre cieľové hodnoty TK pre manažment AH pre bežnú aj diabetickú populáciu sú uvedené v tab. 7 [4]. Cieľová hodnota TK (< 140/90 mm Hg) by mala byť dosiahnutá u väčšiny diabetikov s AH podľa odporúčaní (ADA: A EBM) [8]. Cieľové hodnoty STK pre niektorých diabetikov môžu byť nižšie. Sú evidencie, podľa ktorých u dospelých s DM2T každé zníženie STK o 10 mm Hg je asociované so signifikantnou redukciou rizika mortality a KV-príhod, koronárnej artériovej choroby, CMP, albuminúrie a retinopatie, pričom zníženie rizika CMP a albuminúrie je nezávislé od bazálnych hodnôt TK [24]. U starších pacientov cieľový STK < 130 mm Hg neprináša KV-benefit [8] a hodnoty diastolického TK (DTK) < 70 mm Hg [25] sú u nich asociované so zvýšenou mortalitou. ADA a Joint National Committee 8 (JNC 8) odporúčajú pre dospelých pacientov s DM cieľový DTK < 90 mm Hg [8,26]. ESC odporúča pre diabetickú populáciu cieľové hodnoty DTK < 85 mm Hg [4]. Hodnoty DTK v rozmedzí 80–85 mm Hg sú pre bežnú populáciu bezpečné a dobre tolerované [4]. Cieľový TK < 130/80 mm Hg môže byť vhodný u diabetikov s vysokým KV-rizikom (prítomnosť KV-ochorenia, resp. iných KV-RF – DLP, fajčenia, obezity, chronického obličkového ochorenia, albuminúrie) dosiahnuteľný bez nadmerného terapeutického zaťaženia (ADA: C EBM) [27].
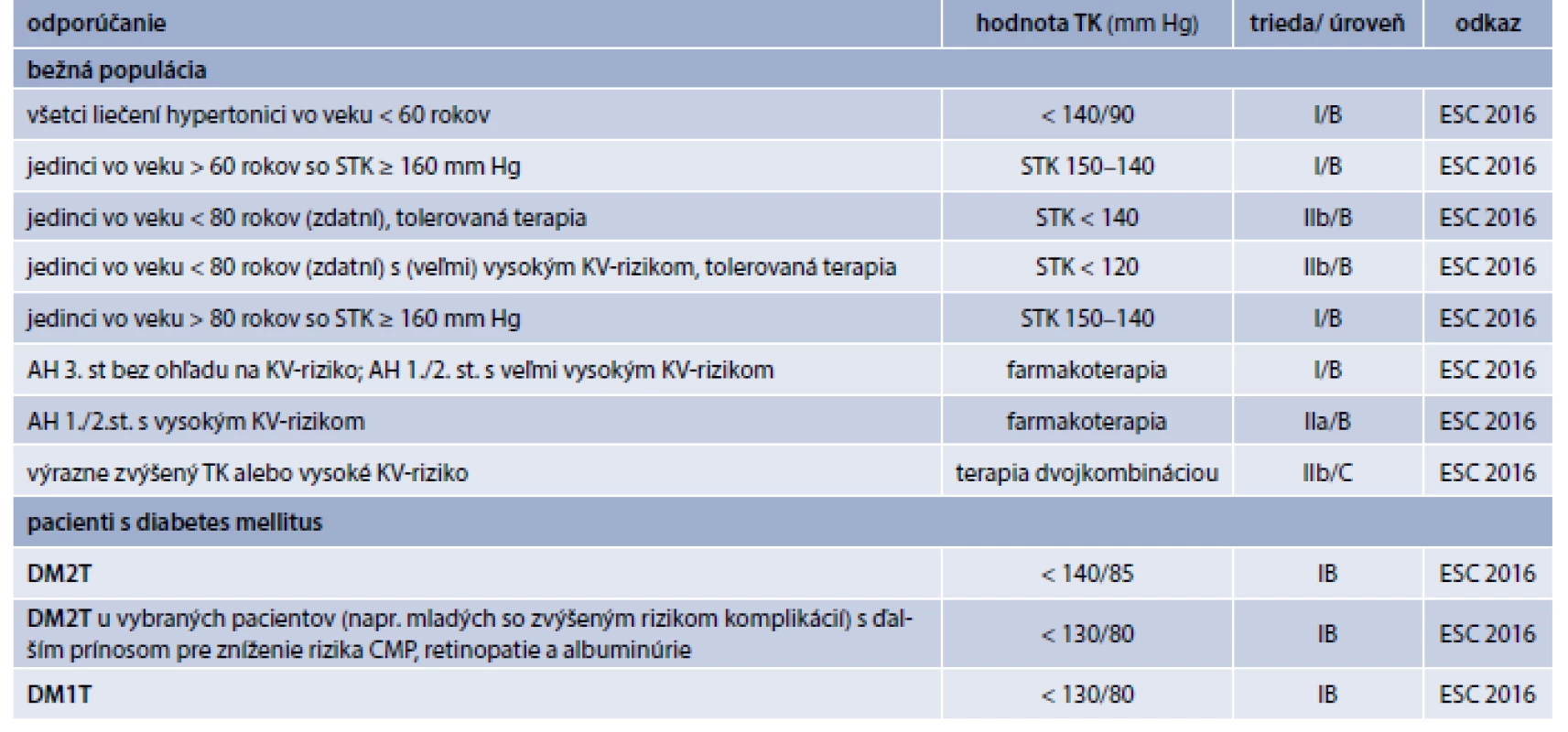
Intenzívna liečba AH u DM s cieľovou hodnotou STK < 140 mm Hg vo väčšine prípadov znižuje riziko vzniku koronárnych príhod, CMP a diabetickej nefropatie [28]. Metaanalýza RCT dospelých s DM2T ukázala, že intenzívna antihypertenzívna terapia s nižšími cieľovými hodnotami TK (< 130/80 mm Hg) v porovnaní s hodnotami 140–160/85–100 mm Hg signifikantne znížila relatívne riziko vzniku CMP, s častejším výskytom hypotenzie a synkopy, ale bez ovplyvnenia mortality a výskytu nefatálneho infarktu myokardu (IM) [29]. Štúdia ACCORD nepreukázala benefit intenzívnej kontroly TK pre dosiahnutie primárneho cieľa (nefatálny IM, nefatálna CMP, KV-smrť), až follow-up analýzy ukázali silný vzťah medzi intenzívnou kontrolou glykémie a TK so signifikantnou redukciou CMP [30]. V štúdii ADVANCE u diabetikov dokumentovali signifikantnú redukciu rizika primárneho kompozitného cieľa (hlavné KV alebo mikrovaskulárne príhody) aj KV-mortality i celkovej mortality (vyšší cieľový TK – 136/73 mm Hg v porovnaní so štúdiou ACCORD) [31].
Iniciácia antihypertenzívnej terapie u diabetikov (tab. 7): pacientom s DM a TK > 120/80 mmHg sa už odporúča zmena životného štýlu, vrátane redukcie hmotnosti, miernej TA a diéty typu DASH (ADA: B EBM) [8]. Indikácie na okamžité začatie antihypertenzívnej liečby sú porovnateľné v rôznych odporúčaniach. Liečba hypertenzie u diabetikov by mala byť personalizovaná a komplexná, súčasťou manažmentu je v prvom rade úprava životného štýlu:
- úprava životného štýlu:
- a. diéta: diéta typu DASH (Dietay Approaches to Stop Hypertension) v nediabetickej populácii má porovnateľný antihypertenzívny efekt ako farmakologická monoterapia, preto by mala byť základnou súčasťou komplexného manažmentu AH aj u diabetikov
- b. zvýšená fyzická aktivita
- c. kontrola telesnej hmotnosti
- farmakologická liečba: indikované môžu byť všetky bežne dostupné skupiny antihypertenzív, ale majú byť zahrnuté hlavne lieky s dokázaným vplyvom na redukciu KV-príhod u DM (inhibítory angiotenzín konvertujúceho enzýmu-ACEI, antagonisty angiotenzínových receptorov-ARB, tiazidové diuretiká, blokátory kalciových kanálov – CaB dihydropyiridínového typu)
Voľba hypotenzíva závisí od trvania, stupňa AH, od prítomnosti komplikácií diabetu, pridružených ochorení. U DM bez nefropatie a albuminúrie až na alfa-adrenergné blokátory sú vhodné všetky skupiny antihypertenzív. Inhibítory renín-angiotenzín-aldosterónového systému – RAAS (ACEI/sartan) v maximálne tolerovaných dávkach sú indikované v prvej línii v liečbe AH u DM, najmä v prítomnosti mikroalbuminúrie (MAU)/proteinúrie (CVD: IB EBM; ADA: B/A EBM) [4,8]: signifikantne redukujú MAU, proteinúriu, oddiaľujú nástup koncového štádia chronického obličkového ochorenia, navyše účinne redukujú aj prítomnú hypertrofiu ľavej komory. U DM1T s AH a akýmkoľvek stupňom albuminúrie ACEI/ARB spomaľujú progresiu nefropatie. U DM2T s AH a MAU ACEI/ARB spomaľujú progresiu do štádia proteinúrie [32]. Superiorita ACEI/ARB nad ostatnými antihypertenzívami v prevencii KV-komplikácií nie je konzistentne dokumentovaná u všetkých chorých s DM. Tiazidové diuretiká/dihydropyridínové CaB preukázali porovnateľný KV-benefit ako ACEI/ARB, preto u chorých s DM bez proteinúrie, s primárnym cieľom redukcie KV-príhod namiesto ACEI/ARB alebo v kombinácii je možné indikovať dihydropyridínové CaB alebo tiazidové diuretikum [32]. Farmakoterapia AH u diabetikov si vyžaduje individuálny prístup aj pre prítomné komplikácie a hlavne KV-komorbiditu, a preto pri voľbe vhodných medikamentov je treba zvažovať pomer rizík a benefitu [4]. Kontrola hypertenzie u diabetikov si vyžaduje väčšinou kombináciu viacerých liekov, preferované kombinácie sú: ACEI+CaB, ACE+nízka dávka tiazidu/tiazidového diuretika. Kombinácia ACEI a ARB však nie je vhodná (ADA: A EBM) [8]. Pri GF < 30 ml/min/1,73 m2 sú vhodné kľučkové diuretiká. Fixné kombinácie antihypertenzív v jednej tablete (single-pill) zvyšujú komplianciu chorých [4,8]. Non-dipping charakter AH u mnohých diabetikov oprávňuje podávanie aspoň jedného hypotenzíva večer, s dokázanou redukciou KV-príhod a mortality [4,8]. Často ani kombináciou ≥ 3 antihypertenzív sa nedocieli optimalizácia TK. V prípadoch „rezistentnej hypertenzie“ sa musí diferencovať okrem iných aj sekundárna príčina AH s následnym špecifickým manažmentom.
Lipidy
Kľúčová úloha dyslipidémie, hlavne hypercholesterolémie, ako kauzálneho RF-AS, v rozvoji KV-ochorení je potvrdená genetickými aj intervenčnými štúdiami. Silná pozitívna asociácia medzi celkovým cholesterolom (TC) ako aj LDL-C a rizikom KV-ochorení je dokumentovaná medzi obomi pohlaviami, v primárnej a sekundárnej prevencii [2]. Metaanalýzy RCT so statínmi ukázali so znížením LDL-C relatívnu redukciu KV-ochorení aj u chorých s DM2T. Metaanalýza RCT dokumentovala na každé 1,0 mmol/l zníženie sérového LDL-C 10–20% redukciu celkovej/koronárnej mortality, redukciu rizika veľkých koronárnych príhod (23 %) a CMP (17 %), porovnateľnú v bežnej aj diabetickej populácii [2,33]. Statíny spomaľujú progresiu a podporujú regresiu AS [2]. Apoliporoteín B (apo B) je porovnateľným „rizikovým markerom“ AS ako LDL-C, zatiaľ však nie sú dôkazy o tom, že je lepším prediktorom KV-ochorení ako LDL-C [34]. Triglyceridy (TG) sú nezávislým RF KV-ochorení, so slabšou asociáciou ako cholesterol. Nedávne štúdie favorizujú lipoproteíny bohaté na TG (TRL) v úlohe KV-rizikových faktorov. Podporujú to aj tvrdenia, že postprandiálne TG sú silnejším prediktorom koronárnej artériovej choroby ako TG nalačno. Metaanalýzy naznačujú, že úprava hladín TG u jedincov s hypertriglyceridémiou (HTG) a nižším HDL-C redukuje riziko KV-ochorení [33]. Nízky sérový HDL-C je nezávisle asociovaný s KV-rizikom [35], ale štúdie s Mendelovskou randomizáciou nepotvrdili kauzalitu s KV-ochorením [36], V súčasnosti nie sú stanovené cieľové hodnoty pre HDL-C a TG, i keď zvýšenie HDL-C predikuje regresiu AS a nízky sérový HDL-C je asociovaný so zvýšeným rizikom KV-príhod a mortality u chorých s koronárnou artériovou chorobou srdca aj pri LDL-C < 1,8 mmol/l [2]. Aterogénna dyslipidémia patrí medzi hlavné RF KV-príhod u diabetikov. Nízky HDL-C a apolipoproteín A1 (apoA1), mierne zvýšená koncentrácia TG nalačno aj postprandiálne ako i elevácia apo B a malých, denzných aterogénnych LDL-častíc je charakteristická črta lipidového spektra u chorých s DM2T, abdominálnou obezitou a inzulínovou rezistenciou a u fyzicky inaktívnych jedincov. Aterogénna dyslipidémia často niekoľko rokov predchádza DM2T. Ešte malígnejšia je dyslipidémia u chorých s DM1T s dobrou glykemickou kontrolou, u ktorých HDL-C, TG, LDL-C môžu byť v normálnych medziach (supernormálny lipidový profil), ale postupnou zmenou funkčných vlastnosti HDL - a LDL-C sa tvoria aterogénne malé denzné LDL - a HDL-častice. Non HDL-C vyjadruje celkové množstvo aterogénnych lipoproteínov v plazme – lipoproteíny veľmi nízkej denzity-VLDL, VLDL zvyšky, lipoproteíny intermediárnej denzity-IDL, LDL, lipoproteín(a) – Lp(a), jeho hladina koreluje s apoB, a hlavne u diabetikov môže byť lepším rizikovým indikátorom ako LDL-C [34]; NonHDL-C obsahuje aj aterogénne TRL („remnant cholesterol” = TC-(LDL-C + HDL-C), t.j. VLDL, IDL a remnanty, malé denzné LDL, malé denzné (naTG bohaté) HDL. Non HDL-C je dobrým náhradným markerom pre TRL a remnanty. Genetické štúdie z posledných rokov potvrdili kauzálny vzťah medzi postprandiálnou hladinou TG i remnantným cholesterolom a zvýšeným rizikom KV-príhod a celkovej mortality [37]. Lp(a) v koncentráciách (> 50 mg/dl) je asociovaný so zvýšeným rizikom pre koronárnu artériovú chorobu a ischemickú CMP, štúdie s Mendelovskou randomizáciou potvrdili jeho kauzalitu s AS KV-ochorením a aortálnou stenózou [4]. ApoA1 je hlavným apoproteínom HDL-lipoproteínu, apoB/apoA1 parameter je jedným z najsilnejších rizikových markerov, ale zatiaľ sa nepoužíva ako cieľový parameter v liečbe DLP [4]. Primárnym cieľom v manažmente DLP je nutnosť zníženia LDL-C.
Manažment hypercholesterolémie (tab. 8) [2] spočíva v zmene životného štýlu, redukcii hmotnosti, zvýšenej telesnej aktivite a farmakoterapii. Farmakoterapia sa opiera o stratifikáciu KV-rizika a zahŕňa statíny, sekvestranty žlčových kyselín, inhibítory absorpcie cholesterolu (ezetimib) a inhibítory proproteín konvertáza subtilizín/kexin typu 9 (PCSK9) [2]. Statíny sú najintenzívnejšie študované lieky v liečbe DLP aj v KV-prevencii. Dôkazy z klinických štúdií indikujú zníženie LDL-C na hodnotu ≤ 1,8 mmol/l, ktorá je asociovaná s nižším rizikom rekurentnej KV-príhody [33]. Prospech z cholesterol znižujúcej terapie závisí od začiatočného rizika: pri vyššom riziku je väčší benefit z absolútnej redukcie LDL-C [4]. Absolútny benefit zo statínovej terapie je menej evidentný v primárnej prevencii. Účinnosť statínov je signifikantná už 1. rok liečby, neskôr je väčšia. Klinický účinok statínu nezávisí od typu, ale od použitej dávky [2]. V posledných rokoch sa objavili informácie aj o možných negatívnych účinkoch statínov v súvislosti s narastajúcou incidenciou demencie, steatózy pečene, DM2T, nádorového ochorenia, tromboembolizmu, polycystických ovárií, ktoré ďalšími štúdiami neboli potvrdené (Alzheimerova choroba), resp. z epidemiologického hľadiska sa ukázali nesignifikantné (DM2T) [2]. Statíny, okrem redukcie LDL-C, znižujú TG o 30–50 %, HDL-C o 5–10 %. Najčastejším nežiaducim účinkom statínov je myopatia, výskyt svalových symptómov (myalgia-rabdomyolýza) sa udáva rôzne (5 % aj viac) [2]. Pri ich výskyte je nutné diferencovať rôzne klinické stavy ako aj liekové interakcie. Kombinácia statínov a fibrátov potencuje riziko myopatie (hlavne gemfibrozil). Pri výskyte nežiaducich účinkov statínov sa zvažuje zníženie dávky, ich celkové vysadenie, liekové kombinácie, resp. podávanie alternatívneho lieku. Pozoruhodné zníženie LDL-C je dosiahnuté aj alternatívnym podávaním rosuvastatínu alebo atorvastatínu (napr. obdeň, 2-krát do týždna) [2]. Malé zvýšenie hladiny alanínaminotrasnferázy (ALT) je pozorované u 2 % pacientov, najmä v liečbe vysokými dávkami, progresia hepatopatie však nebolo dokumentované [2]. Relatívne riziko hyperglykémie/incidencie DM2T v priebehu liečby statínmi je 9 %, absolútne 0,2 %. Riziko je vyššie so silnejšími statínmi vo vyšších dávkach, resp. u dospelých s RF DM. Absolútna redukcia KV-rizika však u pacientov s VV KVR prevyšuje možný nežiaduci účinok minimálneho nárastu incidencie DM2T [38]. Zvýšená proteinúria je dokumentovaná u všetkých statínov, hlavne však u rosuvastatínu vo vyšších dávkach [2]. Sekvestranty žlčových kyselín v maximálnych dávkach znižujú LDL-C o 18–25 %, na ostatné lipidové parametre nemajú podstatný vplyv. U pacientov s hyperglykémiou znižujú hladinu glukózy, signifikantne napr. kolesevalam u diabetikov, liečených antidiabetikami [39]. Ezetimib v monoterapii znižuje LDL-C o 15–22 %, v kombinácii so statínom o ďalších 15–20 %. Je indikovaný v liečbe hypercholesterolémie ako druholíniový liek v kombinácii so statínom (tab. 8) [2]. Inhibítory PCSK9 (monoklonálne protilátky proti receptoru LDL) znižujú hladinu LDL-C o 50–70 %, nezávisle na existujúcej hypolipidemickej liečbe. Podľa výsledkov ukončených 3. fáz klinických štúdií znižuje aj KV-riziko [40]. Je vhodný pre väčšinu pacientov, s výnimkou LDL-R deficientnej homozygótnej familiárnej hypercholesterolémie (FH) [2]. Po 2 štúdiách s kyselinou nikotínovou (AIM-HIGH-niacín; HPS2-THRIVE-niacín + laropiprant), v ktorých zaznamenali zvýšený výskyt nežiaducich účinkov, liečebné režimy s niacínom v Európe boli pozastavené [2]. Napriek tomu, že statíny sú účinné v monoterapii pri dosahovaní terapeutických cieľov, u niektorých pacientov s vysokým KV-rizikom alebo s veľmi vysokým LDL-C, resp. u chorých so statínovou intoleranciou je nutná kombinovaná liečba [2]. Možné kombinácie:
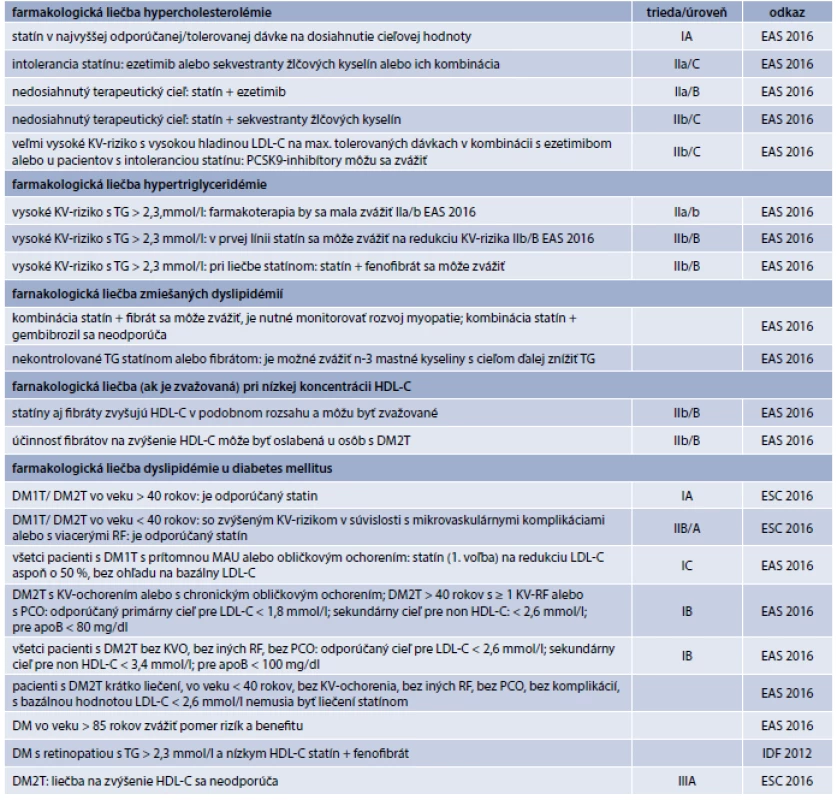
- a) statín + ezetimib
- b) statín + sekvestrant žlčových kyselín (aditívne zníženie LDL-C o10–20 %)
- c) sekvestrant žlčových kyselín + ezetimib (zatiaľ chýbajú klinické štúdie)
- d) funkčné potraviny/nutriceutiká s obsahom fytosterolov, resp. tabliet obsahujúcich rastlinné steroly spôsobujú 10% aditívne zníženie LDL-C pri užívaní statínu (chýbajú intervenčné štúdie)
- e) statín + ezetimib + PCSK9-inhibítor [2]
Aj v manažmente hypertriglyceridémie je primárnou úlohou dosiahnuť cieľové hodnoty LDL-C [2]. Okrem dôrazu na úpravu životného štýlu, indikované sú nasledovné lieky: statín, fibrát, PCSK9-inhibítor a n-3 mastné kyseliny (n-3 PUFA). Statíny sú liekom voľby (signifikantná redukcia KV-rizika); miernu HTG najúčinnejšie znižujú silné statíny. Fibráty redukujú TG nalačno a postprandiálne ako aj hladiny remnantov TRL. Výsledky metaanalýz štúdií dokumentujú redukciu veľkých KV-príhod u pacientov liečených fibrátom s vysokým TG/nízkym LDL-C, ale bez ovplyvnenia celkovej/KV-mortality [41]. Iné metanalýzy s fibrátom u chorých s DM2T, okrem signifikantnej redukcie (21 %) rizika nefatálneho IM, iné KV-benefity nepotvrdili [42]. KV-ochrana fibrátmi je menej presvedčivá ako statínmi, preto ich indikácia pre KV-prevenciu je druhoradá [2]. Dokumentovaná je významná redukcia retinopatie a amputácií pri liečbe fibrátmi [43]. Riziko myopatie je 5,5-krát vyššie u fibrátov v porovnaní so statínmi [2]. N-3 mastné kyseliny v dávke 2–4 g denne môžu redukovať TG (až o 45 %) aj znížiť VLDL [2]. FDA schválilo n-3 mastné kyseliny ako doplnok stravy u chorých s TG > 5,6 mmol/l. Klinické dôkazy o ich účinnosti v KV-prevencii sú zatiaľ obmedzené. Priebeh liečby sa môže komplikovať hemoragickou diatézou, resp. vyššou incidenciou karcinómu prostaty [2].
Farmakologická liečba nízkej koncentrácie HDL-C: Zvýšené KVR súvisiace s nízkym HDL-C je markantné v rozmedzí 0,65–1,17 mmol/l [35]. Nízky HDL-C a zvýšené TG charakterizuje niektoré zmiešané DLP (napr. DM2T, renálnu, hepatálnu insuficienciu, autoimúnne ochorenia). Zvýšenie HDL-C po liečbe sa pozoruje hlavne u jedincov s nižšími bazálnymi hodnotami. Farmakologická liečba klinických stavov s nízkym HDL-C má svoje limitácie, preto je treba agresívnejšie využívať stratégie na zmenu životného štýlu, čím dokážeme účinne zvýšiť HDL-C o 10 %. U pacientov, ktorí si vyžadujú farmakoterapiu, sú vhodné: statíny (10% zvýšenie HDL-C) a fibráty (10–15%). Inhibítory cholesteryl-ester transportného proteínu (CETP) – napriek vysokej účinnosti v úprave hodnôt nízkeho HDL-C, pre dokumentované závažné vedľajšie účinky a chýbajúce výsledky z prebiehajúcich štúdií sú zatiaľ pre širšiu prax nevyužiteľné. Doterajšie výsledky farmakologických štúdií, zameraných na posúdenie účinnosti zvyšovania HDL-C na KVR, sú kontroverzné v bežnej aj v diabetickej populácii [2].
Pre rozhodnutie o liečbe DLP je nutná analýza lipidových parametrov [2]:
- a) vyšetrenie LDL-C sa odporúča ako primárny cieľ liečby (EBM IA)
- b) celkový cholesterol by sa mal zvážiť ako primárny cieľ, ak iné analýzy nie sú dostupné (EBM IIa/A)
- c) nonHDL-C by sa mal zvážiť ako sekundárny terapeutický cieľ – posúdenie aterogénnej dyslipidémie (EBM IIa/B)
- d) apoB by sa mal zvážiť ako sekundárny terapeutický cieľ, ak je dostupný (EBM IIa/B)
- e) HDL-C nie je odporúčaný ako terapeutický cieľ (EBM IIIA)
- f) apoB/apoA1 a non HDL-C/HDL-C nie sú odporúčané ako terapeutické ciele (EBM IIB), tab. 9 [2]

Primárnym cieľom farmakologickej intervencie je LDL-C, pre ktorý je nutné identifikovať cieľové hodnoty (podľa KV-rizika) a následne vypočítať percentnú redukciu LDL-C k dosiahnutiu cieľovej hodnoty. Pri určení typu a dávky statínu je potrebné zvažovať aj preferencie pacienta, ale dosiahnutie cieľovej hodnoty je kľúčové. Dávka sa musí titrovať, ak najvyššie tolerovaná dávka statínu nezníži LDL-C na želateľnú úroveň, je nutné zvážiť liekové kombinácie.
Ak bazálne koncentrácie LDL-C u chorých s veľmi vysokým KV-rizikom sú < 1,8 mmol/l, benefit z iniciácie statínovej liečby je menej relevantný, ale možný [4]. U chorých s akútnym IM s LDL-C < 1,8 mmol/l, statín by sa mal zvážiť bez ohľadu na bazálny LDL-C [2].
Kontrola glykémie
RCT potvrdili zníženie rizika mikrovaskulárnych komplikácií diabetu prísnou glykemickou kontrolou, ktorá má vplyv, hoci menej, aj na vývoj makrovaskulárnych komplikácií, ktoré sa môžu ukázať až s odstupom niekoľkých rokov. V posledných odporúčaniach ESC a ADA [4,8] sú široko diskutované štúdie analyzujúce vplyv intenzívnej glykemickej kontroly na mikro - a makrovaskulárne komplikácie DM1T a DMT2 (DCCT, UKPDS, ACCORD, ADVANCE, VADT) [25,30,31,44,45] a potvrdzujú, že prísna glykemická kontrola s HbAlc < 7 % účinne znižuje riziko mikrovaskulárnych komplikácií. Intenzívnejšia liečba diabetu s HbAlc 6–7 % bola síce spojená s ďalšou redukciou mikrovaskulárnych komplikácií, ale za cenu zvýšenej celkovej a KV-mortality, súvisiacej najskôr s hypoglykemickými stavmi u vysoko rizikových pacientov (prítomné KV-ochorenie, dlhšie trvanie diabetu, starší) – ACCORD, VADT [25,30]. Účinnosť intenzívnej glykemickej kontroly na KV-prognózu v svetle hodnotených štúdií je rozporuplná. Štúdia DCCT [44] po 9 rokoch sledovania pacientov s DM1T preukázala 57% redukciu rizika nefatálneho IM, CMP a KV-mortality, pozitívny trend KV-morbidity a mortality bol prítomný aj po niekoľkých dekádach. V UKPDS [45] po 10 rokoch follow-up v intenzívnom ramene s metformínom dokumentovali signifikantnú redukciu IM (33 %) a celkovej mortality (27 %). Štúdie ACCORD, VADT, ADVANCE [25,30,31] nepreukázali jednoznačný KV-benefit z intenzívnej glykemickej kontroly po 3,5–5,6 rokoch sledovania u chorých, ktorí mali pokročilejší diabetes v porovnaní s pacientmi zo štúdie UKPDS. Metanalýzy štúdií (ACCORD, UKPDS, ADVANCE, PROactive, VADT) však preukázali, že zníženie HbAlc o 0,9 % bolo spojené so signifikantným znížením rizika nefatálneho IM a iných koronárnych príhod ale bez vplyvu na CMP a celkovú mortalitu v priebehu 5-ročného sledovania. Posledné roky prebehli štúdie s DPP4 a GLP1, ktoré nepreukázali zrejmý KV-benefit, v štúdii so saxagliptínom bola dokumentovaná častejšia hospitalizácia pre SZ [46]. Empagliflozín, inhibítor SGLT2 redukoval KV-mortalitu o 35 %, celkovú mortalitu o 32 % a hospitalizácie pre SZ o 35 % v porovnaní s pacientmi na štandardnej liečbe diabetu [47]. Manažment glykemickej kontroly je zložitý problém a analýza všetkých aspektov presahuje rámec tejto publikácie.
Odporúčanie pre glykemickú kontrolu [4]:
- HbA1c < 7 % pre väčšinu dospelých pacientov (aj negravidné ženy) s DM1T a DMT2 na zníženie rizika KV-ochorení a mikrovaskulárnych komplikácií DM (EBM IA)
- u pacientov s dlhším trvaním diabetu, starších, s prítomným KV-ochorením by mali byť zvažované menej prísne cieľové hodnoty HbAlc (EBM IIa/B)
- cieľový HbAlc ≤ 6,5 % by mal byť zvažovaný v čase diagnózy, alebo v skorom štúdiu DM2T u pacientov bez KV-ochorení a nie „krehkých“ (EBM IIaB)
- metformín je indikovaný ako prvolíniový liek, ak je tolerovaný a nie je kontraindikovaný, s následnou kontrolou renálnych funkcií (EBM IB)
- zabrániť hypoglykémii a nadmernému nárastu telesnej hmotnosti u chorých v pokročilom štádiu ochorenia (EBM IIa/b)
- u pacientov s DM2T a prítomným KV-ochorením liečba inhibítorom SGLT2 by sa mala zvážiť v skorom štádiu ochorenia s cieľom redukcie KV-mortalty a celkovej mortality (EBM IIaB)
Antitrombotická liečba
Výsledky metaanalýzy potvrdili 25% redukciu KV-príhod u chorých s DM1T alebo DMT2 s prítomnými AS KV-ochorením pri liečbe antitrombotikami, hlavne aspirínom [48]. Podľa metaanalýzy 6 RCT aspirín signifikantne neredukoval veľké KV-príhody ani celkovú mortalitu u diabetikov bez prítomnosti KV-ochorenia [48]. Podľa európskych a amerických odporúčaní u diabetikov v primárnej prevenccii antitrombotiká nie sú indikované (ESC: IIIa EBM) [4]. Aspirín v dávke 75–162 mg/denne je indikovaný u diabetikov v sekundárnej prevencii, s prítomným AS KV-ochorením (ADA 2017: EBM A), v prípade alergie na aspirín je vhodný klopidogrel (ADA: EBM B). Aspirin v dávke 75–62 mg/denne sa môže zvážiť u DM1T a DMT2 so zvýšeným KV-rizikom v dávke 75–62 mg/denne v primárnej prevencii bez zvýšeného rizika krvácania, vo veku ≥ 50 rokov, s prítomným minimálne jedným ďalším RF, so zvážením preferencie pacienta (ADA: EBM B) [8].
Záver
V manažmente KV-rizika diabetikov je nutný multifaktoriálny prístup. Kontrola telesnej hmotnosti úpravou stravovacích návykov a zvýšením TA má ústredné postavenie u pacientov s DM2T. Intenzívna glykemická kontrola redukuje mikrovaskulárne komplikácie (a v menšej miere) aj KV-riziko. Cieľové hodnoty HbAlc (< 7 %) by mali byť menej prísne u starších, s dlhým trvaním DM a u chorých s prítomným KVO. Intenzívna liečba AH u DM s cieľovou hodnotou STK < 140 mm Hg u väčšiny diabetikov redukuje makro-a mikrovaskulárne komplikácie; cieľový STK < 130 mm Hg výraznejšie znižuje riziko CMP, retinopatie a albuminúrie. Zníženie hladín cholesterolu je kľúčovým momentom v KV-manažmente pre DM1T a DMT2. Všetci diabetici vo veku nad 40 rokov a mladší s vysokým rizikom sú indikovaní na liečbu statínom. U diabetikov s prítomným KV-ochorením by sa malo zvážiť podávanie SGLT2 v skorom štádiu DM, s cieľom zníženia celkovej a KV-mortality a hospitalizácií pre srdcové zlyhávanie [4].
Doručené do redakcie/ Received: 10. 9. 2017
Prijaté po recenzii/ Accepted: 21. 9. 2017
doc. MUDr. Eva Szabóová, PhD.
eva.szaboova@upjs.sk
www.unlp.sk
Sources
1. Zimmet PZ, Magliano DJ, Herman WH et al. Diabetes: a 21st century challenge. Lancet Diabetes Endocrinol 2014; 2(1): 56–64. Dostupné z DOI: <http://dx.doi.org/10.1016/S2213–8587(13)70112–8>.
2. Catapano AL, Graham I, De Backer G et al. Task Force Members. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J 2016; 37(39): 2999–3058.
3. Gæde P, Lund-Andersen H, Parving H-H et al. Effect of a multifactorial intervention on mortality in type 2 diabetes. N Engl J Med 2008; 358(6): 580–591. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0706245>.
4. Piepoli MF, Hoes AW, Agewall S et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice. The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2016; 37(29): 2315–2381. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw106>.
5. Barry VW, Baruth M, Beets MW et al. Fitness vs. fatness on all-cause mortality: a meta-analysis. Prog Cardiovasc Dis 2014; 56(4): 382–390. Dostupné z DOI: <http://dx.doi.org/10.1016/j.pcad.2013.09.002>.
6. Kramer CK, Zinman B, Retnakaran R. Are metabolically healthy overweight and obesity benign conditions? a systematic review and meta-analysis. Ann InternMed 2013; 159(11): 758 –769. Dostupné z DOI: <http://dx.doi.org/10.7326/0003–4819–159–11–201312030–00008>.
7. Loomba R, Abraham M, Unalp A et al.Association between diabetes, family history of diabetes, and risk of nonalcoholic steatohepatitis and fibrosis. Hepatology 2012; 56(3): 943–951. Dostupné z DOI: <http://dx.doi.org/10.1002/hep.25772>.
8. [American Diabetes Association]. Standards of medical care in diabetes 2017. Diabetes Care 2017; 40(Supp 1): 1–142. Dostupné z WWW: <http://care.diabetesjournals.org/content/diacare/suppl/2016/12/15/40.Supplement_1.DC1/DC_40_S1_final.pdf>.
9. Shaw K, Gennat H, O’Rourke P et al. Exercise for overweight or obesity. Cochrane Database Syst Rev 2006;(4): CD003817.
10. [Look AHEAD Research Group]. Eight-year weight losses with an intensive lifestyle intervention: the Look AHEAD study. Obesity (SilverSpring) 2014; 22(1): 5–13. Dostupné z DOI: <http://dx.doi.org/10.1002/oby.20662>.
11. Steven S, Hollingsworth KG, Al-Mrabeh A, et al. Very low-calorie diet and 6 months of weight stability in type 2 diabetes: pathophysiological changes in responders and nonresponders. Diabetes Care 2016; 39(5): 808–815. Dostupné z DOI: <http://dx.doi.org/10.2337/dc15–1942>.
12. Bantle JP, Wylie-Rosett J, Albright AL et al. [American Diabetes Association]. Nutrition recommendations and interventions for diabetes: a position statement of the ADA. Diabetes Care 2008; 31(Suppl 1): S61-S78. Dostupné z DOI: <http://dx.doi.org/10.2337/dc08-S061>. Erratum in Diabetes Care 2010; 33 : 1911.
13. Rubino F, Nathan DM, Eckel RH et al. [Delegates of the 2nd Diabetes Surgery Summit]. Metabolic surgery in the treatment algorithm for type 2 diabetes: a joint statement by international diabetes organizations. Diabetes Care 2016; 39(6): 861–877. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16–0236>.
14. Yanovski SZ, Yanovski JA. Long-term drug treatment for obesity: a systematic and clinical review. JAMA 2014;311(1):74–86. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2013.281361>.
15. Kwok CS, Pradhan A, Khan MA et al. Bariatric surgery and its impact on cardiovascular disease and mortality:a systematic review and meta-analysis. Int J Cardiol 2014; 173(1): 20–28. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ijcard.2014.02.026>.
16. Estruch R, Ros E, Salas-Salvado´ J et al. Primary prevention of cardiovascular disease with a Mediterranean diet. N Engl J Med 2013; 368(14): 1279–1290. <http://dx.doi.org/10.1056/NEJMoa1200303>.
17. [Physical Activity Guidelines Advisory Committee]. Physical Activity Guidelines Advisory Committee Report,2008. U.S.Department of Health and Human Services: Washington, DC 2008. Dostupné z WWW: <https://health.gov/paguidelines/report/pdf/CommitteeReport.pdf>.
18. Boulé NG, Haddad E, Kenny GP et al. Effects of exercise on glycemic control and body mass in type 2 diabetes mellitus. A meta-analysis of controlled clinical trials. JAMA 2001; 286(10): 1218–1227.
19. Chow CK, Jolly S, Rao-Melacini P et al. Association of diet,exercise, and smoking modification with risk of early cardiovascular events after acute coronary syndromes. Circulation 2010; 121(6): 750 –758. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.109.891523>.
20. Kotseva K, Wood D, De Bacquer D et al. EUROASPIRE IV: a European Society of Cardiology survey on the lifestyle, risk factor and therapeutic management of coronary patients from24 European countries. Eur J Prev Cardiol 2016; 23(6): 636–648. Dostupné z DOI: <http://dx.doi.org/10.1177/2047487315569401>.
21. Lewington S, Clarke R, Qizilbash N et al. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet 2002; 360(9349): 1903–1913.
22. [International Diabetes federation]. Clinical Guidelines Task Force. Global Guideline for Type 2 Diabetes. International Diabetes Federation: 2012. ISBN 2–930229–43–8. Dostupné z WWW: <https://www.idf.org/e-library/guidelines/79-global-guideline-for-type-2-diabetes>.
23. 23.. Mancia G, Facchetti R, Bombelli M et al. Long-term risk of mortality associated with selective and combined elevation in office, home, and ambulatoryblood pressure. Hypertension 2006; 47(5): 846–853.
24. Emdin CA, Rahimi K, Neal B et al. Blood pressure lowering intype 2 diabetes: a systematic review and metaanalysis. JAMA 2015; 313(6): 603–615. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2014.18574>.
25. Anderson RJ, Bahn GD, Moritz TE et al. [VADT Study Group]. Blood pressure and cardiovascular disease riskin the Veterans Affairs Diabetes Trial. Diabetes Care 2011; 34(1): 34–38. Dostupné z DOI: <http://dx.doi.org/10.2337/dc10–1420>.
26. James PA, Oparil S, Carter BL et al. 2014 evidence-based guideline for the management of highblood pressure in adults: report from the panel members appointed to the Eighth Joint NationalCommittee (JNC 8). JAMA 2014; 311(5): 507–520. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2013.284427>. Erratum in JAMA 2014; 311(17): 1809.
27. Hansson L, Zanchetti A, Carruthers SG et al. [HOT Study Group]. Effects of intensive blood-pressure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT)randomised trial. Lancet 1998; 351(9118): 1755–1762.
28. Arguedas JA, Leiva V, Wright JM. Blood pressure targets for hypertension in peoplewith diabetes mellitus. Cochrane DatabaseSyst Rev 2013; (10): CD008277. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD008277.pub2.
29. McBrien K, Rabi DM, Campbell N, et al. Intensive and standard blood pressure targets in patients with type 2 diabetes mellitus: systematic review and meta-analysis. Arch Intern Med 2012; 172(17): 1296–1303. Dostupné z DOI: 30. Margolis KL, O’Connor PJ, Morgan TM et al. Outcomes of combined cardiovascular risk factor management strategies in type 2 diabetes:the ACCORD randomized trial. Diabetes Care 2014; 37(6): 1721–1728. Dostupné z DOI: <http://dx.doi.org/10.2337/dc13–2334>.
31. 31.Patel A, MacMahon S, Chalmers J et al. [ADVANCE Collaborative Group]. Effects of afixed combination of perindopril and indapamide on macrovascular and microvascular outcomes inpatients with type 2 diabetes mellitus (theADVANCE trial): a randomised controlled trial. Lancet 2007; 370(9590): 829–840.
32. Bangalore S, Fakheri R, Toklu B et al. Diabetes mellitus as a compelling indication for use of renin angiotensin system blockers:systematic review and meta-analysis of randomized trials [published correction appears in ]. BMJ 2016; 352: i438. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.i438>. Erratum in BMJ 2016; 352: i152.
33. Mihaylova B, Emberson J, Blackwell L et al.[Cholesterol Treatment Trialists’ Collaboration]. The effects of lowering LDL cholesterol with statin therapy in people at low risk of vascular disease: meta-analysis of individual data from 27 randomised trials. Lancet 2012; 380(9841): 581–590. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(12)60367–5>.
34. Di Angelantonio E, Sarwar N, Perry P et al. [Emerging Risk Factors Collaboration] Major lipids, apolipoproteins, and risk of vascular disease. JAMA 2009; 302(18): 1993–2000. <http://dx.doi.org/10.1001/jama.2009.1619>.
35. Chapman MJ, Ginsberg HN, Amarenco P et al. Triglyceride-rich lipoproteins and high-densitylipoprotein cholesterol in patients at high risk of cardiovascular disease: evidenceand guidance for management. Eur HeartJ 2011; 32(11): 1345–1361. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehr112>.
36. Voight BF, Peloso GM, Orho-Melander M et al. Plasma HDL cholesterol and risk of myocardial infarction: a mendelian randomisation study. Lancet 2012; 380(9841): 572–580. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(12)60312–2>. Erratum in Lancet 2012; 380(9841): 564.
37. Jorgensen AB, Frikke-Schmidt R, West AS et al. Genetically elevated non-fasting triglycerides and calculated remnant cholesterol as causal risk factors for myocardial infarction. Eur Heart J 2013; 34(24): 1826–1833. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehs431>.
38. Waters DD, Ho JE, Boekholdt SM et al. Cardiovascular event reduction versus new-onset diabetes during atorvastatin therapy: effect of baseline risk factors for diabetes. J Am Coll Cardiol 2013; 61(2):148–152. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2012.09.042>. Erratum in J Am Coll Cardiol 2014; 64(18): 1970.
39. Ooi CP, Loke SC. Colesevelam for type 2 diabetes mellitus: an abridged Cochranereview. Diabet Med 2014; 31(1): 2–14. Dostupné z DOI: <http://dx.doi.org/10.1111/dme.12295. Erratum in Diabet Med 2014; 31(2): 249.
40. Navarese EP, Kolodziejczak M, Kereiakes DJ et al. Proprotein convertase subtilisin/kexin type 9 monoclonal antibodies for acute coronary syndrome: a narrative review. Ann Intern Med 2016; 164(9): 600–607.Dostupné z DOI: 41. Lee M, Saver JL, Towfighi A et al. Efficacy of fibrates for cardiovascular risk reduction in persons with atherogenic dyslipidemia: a meta-analysis. Atherosclerosis 2011; 217(2): 492–498. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2011.04.020>.
42. Saha SA, Arora RR. Fibrates in the prevention of cardiovascular disease in patientswith type 2 diabetes mellitus—a pooled meta-analysis of randomized placebocontrolled clinical trials. Int J Cardiol 2010; 141(2): 157–166. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ijcard.2008.11.211>.
43. Allemann S, Diem P, Egger M et al. Fibrates in the prevention of cardiovascular disease in patients with type 2 diabetes mellitus: metaanalysis of randomised con trolled trials. Curr Med Res Opin 2006; 22(3): 617–623.
44. Nathan DM, Genuth S, Lachin J et al. [The Diabetes Control and Complications Trial Research Group]. The effect of intensive treatmentof diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. N Engl J Med 1993; 329(14): 977–986.
45. [UK Prospective Diabetes Study (UKPDS) Group]. Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). Lancet 1998; 352(9131): 854–865. Erratum in Lancet 1998; 352(9139): 1558.
46. Green JB, Bethel MA, Armstrong PW et al. Effect of sitagliptin on cardiovascular outcomes in type 2 diabetes. N Engl J Med 2015; 373(3): 232–242. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1501352>. Erratum in Effect of Sitagliptin on Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2015; 373(6): 586. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMx150029>.
47. Zinman B, Wanner C, Lachin JM et al. Empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med 2015; 373(22): 2117–2128. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1504720>.
48. [Antiplatelet Trialists’ Collaboration]. Collaborative overview of randomised trialsof antiplatelet therapy—I: Prevention of death, myocardial infarction, and stroke by prolonged antiplatelet therapy in various categories of patients.BMJ 1994; 308(6921): 81–106. Erratum in BMJ 1994; 308(6943): 1540.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

2017 Issue 3
-
All articles in this issue
- Studie Fourier: Přinesla málo nebo moc? Nebo jen nenaplnila přehnaná očekávání?
- Diabates mellitus a cerebrovaskulárne ochorenia
- Manažment kardiovaskulárneho rizika u diabetikov v svetle aktuálnych odporúčaní
- Transkutánna oxymetria – prínos v manažmente diabetika
- Fibrilácia predsiení a diabetes mellitus
- Farmakologický manažment diabetickej dyslipidémie
- Vzťah diabetes mellitus a aneuryziem aorty
- Rehabilitácia u diabetikov
- Prínos SGLT2-inhibítorov u diabetikov 2. typu
- Forum Diabetologicum
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Rehabilitácia u diabetikov
- Manažment kardiovaskulárneho rizika u diabetikov v svetle aktuálnych odporúčaní
- Diabates mellitus a cerebrovaskulárne ochorenia
- Studie Fourier: Přinesla málo nebo moc? Nebo jen nenaplnila přehnaná očekávání?
