Liečba hyperurikémie
Treatment of hyperuricemia
During last decades potential relationship of increased acid uric to many clinical states in internal medicine was described. However nowadays there are eviden-ces, that hyperuricaemia represents an useful biomarker, also from the preven-tive point of view. Therefore targeted therapy and complex management of risk patient with hyperuricaemia and gout is of importance.
Keywords:
hyperuricemia – acid uric
Authors:
Andrej Dukát 1; Peter Sabaka 2; Milan Kriška 3; Peter Gavorník 1; Juraj Payer 1
Authors‘ workplace:
V. interná klinika LF UK a UNB, Nemocnica Ružinov, Bratislava
1; Klinika infektológie a geografickej medicíny LF UK a UNB, Nemocnica akademika Ladislava Dérera, Bratislava
2; Ústav farmakológie a lekárskej farmakológie LF UK v Bratislave
3
Published in:
Forum Diab 2019; 8(1): 37-39
Category:
Review Article
Overview
V posledných desaťročiach sa dokázal vzťah zvýšenej hladiny kyseliny močovej ku viacerým klinickým stavom v internej medicíne. Dnes už je k dispozícii dostatok dôkazov o tom, že zvýšená hladina kyseliny močovej je užitočným biomarkerom aj z hľadiska preventívneho. Z tohto dôvodu je potrebná cielená liečba a celkový manažment rizikového pacienta s hyperurikémiou či dnou.
Klíčová slova:
hyperurikémia – kyselina močová
Úvod
Liečbu rizikového pacienta s hyperurikémiou, alebo dnou je možné rozdeliť na liečbu nefarmakologickú a farmakologickú – medikamentóznu. Dôležitý je ale aj komplexný manažment rizikového pacienta [1–3].
Liečebné prístupy
Nefarmakologická liečba
Dôležitou súčasťou liečby je dieta. Pri dne sa vo všeobecnosti doporučuje vyhýbať sa predovšetkým nasledovným:
- puríny sú najviac zastúpené v živočíšnych potravinách, hlavne vo vnútornostiach: pečeň, ľadviny, mozoček
- doporučuje sa vyhýbať sa aj údeninám, mäsu a zverine
- doporučuje sa vyhýbať sa koreniacim zmesiam – sójovým omáčkam a mäsovým kockám
- puríny sú aj v rybích konzervách, strukovinách a niektorých druhoch zeleniny, napr. špenát, karfiol, alebo cvikla
- doporučuje sa tiež významne obmedziť víno, pivo, kávu a kakao
- asymptomatickým osobám je možno odporučiť v strave napríklad: kaempfrol (karfiol, kapusta, ružičkový kel, žerucha, redkovka, horčica), baikalin (trváce byliny, šišák bajkalský) atď
Farmakologická liečba
Pri rozhodovaní o liečebnom postupe (diétnom, pitnom, pohybovom, medikamentóznom) treba zvážiť aj individuálnu referenčnú hodnotu urikémie a hlavne klinický stav s diferenciálnou diagnostikou [1]. K znižovaniu hladiny kyseliny močovej vedie teda adekvátna liečba základného ochorenia.
Hyperurikémiu je možné priaznivo ovplyvniť medikamentózne dvoma princípmi: urikostatikami a urikozurikami, novšie aj urikolyticky pôsobiacimi urikázami, ktoré metabolizujú kyselinu močovú na solubilnejší alantoin.
Urikozuriká
Urikozuriká podporujú vylučovanie kyseliny močovej obličkami ovplyvnením spätnej rezorpcie kyselín v tubuloch obličiek. Ako organické kyseliny súťažia s inými organickými kyselinami o rovnaký transportný mechanizmus. Ich efekt je závislý od dávky, pH moči a účinkov iných liekov. Pri orálnom podaní sa všetky urikozuriká dobre absorbujú do organizmu, vrchol hladín sa dosahuje asi po 2–4 hodinách, väzba na sérové bielkoviny je veľká a vylučujú sa prevažne obličkami. Z liečiv možno uviesť benzbromarón, probenecid a sulfinpyrazón.
Benzbromaron podávame na začiatku 1 tbl denne (100 mg), postupne je možné prejsť na 1 tbl každý druhý deň alebo na polovicu tabletky denne. V ďalšom podávaní možno vystačiť s podávaním polovice tabletky každý druhý deň. Dávku lieku treba upraviť pri pravidelnom kontrolovaní klinického stavu pacienta a koncentrácie kyseliny močovej v krvi. Benzbromaron je kontraindikovaný pri akejkoľvek poruche obličiek. Probenecid je dobre tolerovaný, avšak jeho účinok sa zreteľne prejavuje až po niekoľkomesačnej liečbe. Sulfinpyrazon je obdobne účinný ako probenecid, pri dlhotrvajúcom podávaní znižuje ukladanie urátov v tkanivách. Výhodné je, že má naviac aj antitrombocytové antitrombotické účinky. Aktuálne nie je však v SR k dispozícii žiadne urikozurikum.
Urikostatiká
Urikostatiká znižujú tvorbu kyseliny močovej. Hlavným predstaviteľom skupiny je alopurinol, ktorý je inhibítorom xantínoxidázy, ktorá katalyzuje premenu prekurzorov kyseliny močovej (hypoxantínu na xantín a xantínu na kyselinu močovú). Tie sa následne vylučujú obličkami. Na začiatku liečby alopurinolom sa môže prechodne vylučovanie kyseliny močovej aj zvýšiť, ale nedochádza ku vzniku urátovej nefrolitiázy (na rozdiel od urikozurík). Výsledkom je jej vylučovanie obličkami. Pri perorálnom podaní sa dobre vstrebáva, maximálne koncentrácie sa dosiahnu po 2–3 hodinách, biologický polčas eliminácie je 2–3 hodiny. Z nežiaducich účinkov sa môžu vyskytnúť alergické kožné reakcie, hepatomegalia, ospalosť, cefalgie a nauzea. Preto sa odporúča začínať s nízkou dávkou a dávku postupne titrovať na dávku účinnú k dosiahnutiu cieľovej urikémie. K liečbe hyperurikémie sa v niektorých krajinách používa aj aktívny metabolit alopurinolu oxypurinol. Pre uvedené nežiaduce účinky sa vyvinuli novšie lieky ako nepurínové selektívne inhibítory xantínoxidázy/xantíndehydrogenázy, napríklad febuxostat. Je indikovaný u pacientov s miernou, alebo stredne ťažkou poruchou funkcie obličiek, u pacientov s miernym poškodením funkcie pečene, ako aj liek druhej voľby pri nedostatočnej účinnosti, intolerancii, alebo kontraindikáciách liečby alopurinolom. Priemerná dávka je 80 mg, v niektorých prípadoch 120 mg. Pri sledovaní účinnosti liečby alopurinolom a febuxostatom z metaanalýzy 16 štúdií sa ukázalo, že alopurinol znižuje hladinu urikémie o 33,8 %, febuxostat o 45,3 %. Dosiahnutie požadovaných cieľových hodnôt urikémie bolo u alopurinolu v 44,4 % a u febuxostatu v 70,7 %. Bezpečnosť febuxostatu bola u pacientov s chronickou obličkovou chorobou vyššia u febuxostatu pred alopurinolom: OR: 0,85 (95% CI 0,75–0,97) [4,5].
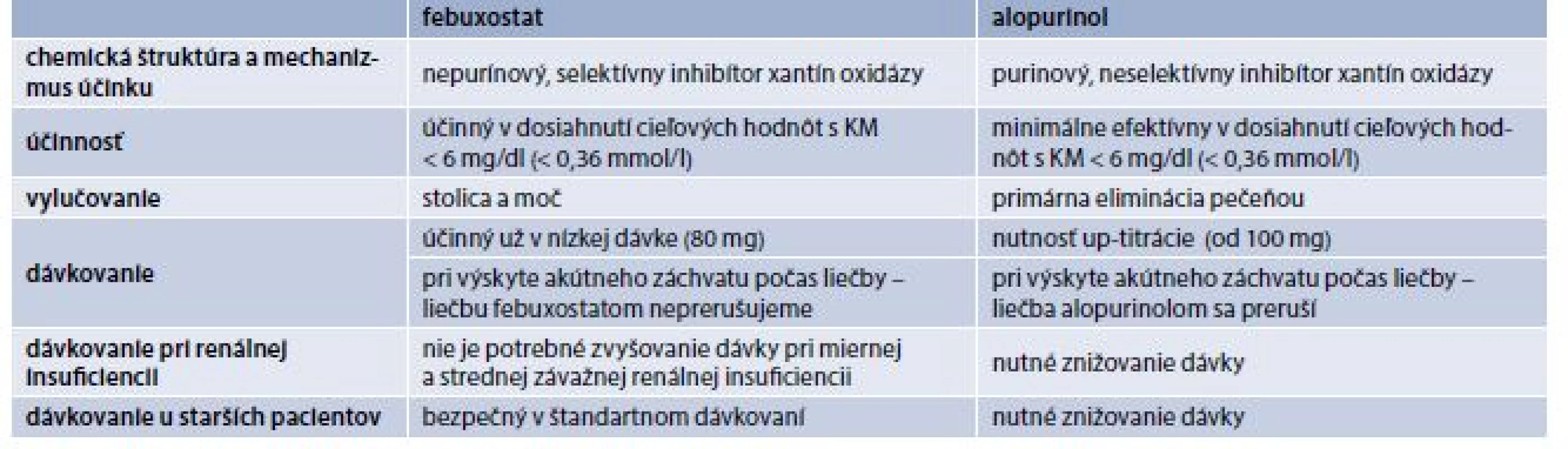
V našich podmienkach máme k dispozícii iba dve liečivá: alopurinol a febuxostat. V tab.1 sú súhrnne uvedené výhody febuxostatu oproti alopurinolu a tab. 2 porovnáva súčasné dva farmakologické prístupy pre klinickú prax. Štúdie in vitro preukázali, že febuxostat oproti alopurinolu je účinnejší, inhibuje obe formy xantín oxidázy (oxidovanú a redukovanú formu) a v terapeutických koncentráciách neinhibuje iné enzýmy zapojené v metabolizme purínov, alebo pyrimidínov.

Urikázy
Ďalšou antihyperurikemickou liekovou skupinou sú urikázy. Sú určené pre pacientov s ťažkou tofovou dnou, u ktorých sa nepodarí dosiahnuť uspokojivú kompenzáciu hyperurikémie pomocou adekvátnych dávok inhibítorov xantínoxidázy. Klinické štúdie prebiehali jednak s natívnou urikázou, jednak s rekombinovanou urikázou – rasburikázou, ktorá je v SR registrovaná na prevenciu hyperurikémie počas chemoterapie zhubných nádorových chorôb a jednak s pegylovanou urikázou – peglotikázou purikázou, ktorá sa podáva v dávke 8 mg v pomalej i.v. infúzi, každé 2 týždne.
Poznámky k liečbe akútnej dnovej artritídy
V krátkosti ešte niekoľko poznámok ku liečbe dny u pacientov. Liečba akútnej dnovej artritídy sa má zahájiť čím skôr [6–8]. K prvým nefarmakoterapeutickým opatreniam patrí uvedenie pacienta do čiastočného pokojového režimu a lokálna aplikácia chladu, napr. špeciálne obkladové gélové kryovrecká (cold pack) na postihnutý kĺb. Vo farmakoterapii sa preferuje monoterapia z troch možností: kolchicín, nesteroidové antireumatiká a glukokortikoidy.
Kolchicín je prirodzený alkaloid z jesienky obyčajnej Colchicum autumnale. Na jednej strane je to historicky starý liek, známy od staroveku, na druhej strane sú aj nové klinické štúdie, ktoré prinášajú výsledky o účinnosti a bezpečnosti kolchicínu v zmysle medicíny dôkazov (EBM). Ešte nedávno sa odporúčala úvodná dávka 1 mg, nasledovaná dávkou 0,5 mg každé dve hodiny, do maximálnej dávky 6 mg prvý deň. V súčasnosti sa odporúča úvodná dávka 1 mg a ďalší 0,5 mg za hodinu. Ak záchvat stále trvá, je možné opakovať za 12 hodín. Pri nutnosti ďalšej liečby 3-krát denne 0,5 mg. Pri tomto nižšom dávkovaní sú nežiaduce prejavy (najmä hnačka) zriedkavejšie. Okrem liečby akútneho dnového záchvatu sa kolchicín čoraz častejšie používa v ostatnom čase k profylaxii ďalších záchvatov pri začatí antihyperurikemickej liečby v dávke 0,5 až 1 mg denne. Nesteroidové antireumatiká v maximálnej protizápalovej dávke a s postupnou redukciou dávkovania sú ďalším liekom voľby. K najpoužívanejším patria indometacín, diklofenak, ibuprofen, sulindak, naproxen, ale aj iné. U pacientov s vyšším rizikom indukovanej gastropatie sú vhodné aj inhibítory protónovej pumpy alebo COX2 selektívne lieky (koxiby), napr. celekoxib, alebo etorikoxib. Je však potrebné myslieť na nežiaduce kardiovaskulárne účinky nesteroidných antireumatík a rešpektovať kontraindikácie.
Neustále sa diskutuje o vplyve nízkych antitrombocytových antitrombotických dávok kyseliny acetylsalicylovej na vznik hyperurikémie. Súčasné medzinárodné odporúčania však konštatujú, že jej celkový prínos v tromboprofylaxii artériovej trombózy je významne vyšší než mierny vplyv na hladinu kyseliny močovej [9,10]. Preto sa u nových pacientov nastavených predtým na dlhotrvajúcu tromboprofylaxiu kyselinou acetylsalicylovou neodporúča túto liečbu prerušovať, najmä u pacientov po infarkte myokardu a po náhlej cievnej mozgovej príhode.
Glukokortikoidy sa pri akútnom dnovom záchvate môžu aplikovať jednak lokálne intraartikulárne, jednak systémovo, buď perorálne alebo intramuskulárne. Vždy je však potrebné vylúčiť možnosť septickej artritídy.
Dvojkombinovanú farmakoterapiu (kolchicín + nesteroidné antireumatikum; nesteroidné antireumatikum + glukokortikoid) možno zvážiť pri závažnej akútnej polyartikulárnej dne, trojkombinovaná farmakoterapia sa neodporúča. V priebehu záchvatu by sa antihyperurikemická liečba nemala meniť a nová by sa nemala v priebehu záchvatu začínať.
K novým možnostiam liečby akútneho dnového záchvatu patrí biologická liečba. Vychádza z poznatku, že interleukín 1 (IL1) je kľúčovým cytokínom v zápalových mechanizmoch dny. EMA registrovala v tejto indikácii kanakinumab – humánnu protilátku, ktorá blokuje IL1β. Podáva sa 150 mg s.c. pacientom so závažnou dnou, ktorá je refraktérna na farmakoterapiu 1. línie, vrátane dvojkombinácie. Ukázalo sa, že kanakinumab znižuje aj výskyt ďalších dnových záchvatov.
Záver
Incidencia i prevalencia hyperurikémie i dny sa všade na svete zvyšuje, čo súvisí s nezdravým životným štýlom, diétnymi zvykmi, zvyšujúcou sa spotrebou alkoholu, užívaním liekov, ktoré zvyšujú urikémiu a mnohými ďalšími faktormi.
Diagnostika a liečba hyperurikémie i dny nie je však v bežnej klinickej praxi bez problémov. Je to každodenná prax ako všeobecného lekára pre dospelých, tak i špecialistov, a dôležitý je racionálny manažment závažných multiorgánových chorôb z hľadiska sekundárnej prevencie.
prof. MUDr. Andrej Dukát, CSc., FRCP
Doručené do redakcie 13. 1. 2019
Prijaté po recenzii 22. 2. 2019
Sources
- Gertler MM, Garn SM, Levine SA. Serum uric acid in relation to age and phy-sique in health and coronary heart disease. Ann Intern Med 1951; 34(6): 1421–1431.
- Gavorník P, Dukát, A, Gašpar Ľ et al. Klinický význam a liečba hyperurikémie. Slov Klin Prax 2007; 1(1):18–20.
- Dukát A, Sabaka P, Gajdošík J et al. Epidemiologické údaje o výskyte hyperurikémie u mužov a u žien v podmienkach primárnej liečebnej starostlivosti na Slovensku. Vnitř Lék 2015; 61(Suppl 5): S7-S11.
- Borghi C, Perez-Ruiz F. Urate lowering therapies in the treatment of gout: a systematic review and meta-analysis. Eur Rev Med Pharmacol Sci 2016; 20(5): 983–992.
- Richette P, Flipo RN, Patrikos DK. Characteristics and management of gout patients in Europe: data from a large cohort of patients. Eur Rev Med Pharmacol Sci 2015 : 19(4): 630–639.
- Khanna D, Fitzgerald JD, Khanna PP et al. 2012 American College of Rheumatology guidelines for management of gout. Part 1: Systematic nonpharmacologic and pharmacologic therapeutic approaches to hyperuricemia. Arthritis Care Res (Hoboken) 2012; 64(10): 1431–1446. Dostupné z DOI: <http://dx.doi.org/10.1002/acr.21772>.
- Khanna D, Khanna PP, Fitzgerald JD et al. American College of Rheumatology guidelines for management of gout. Part 2: Therapy and antiinflammatory prophylaxis of acute gouty arthritis. Arthritis Care Res (Hoboken) 2012; 64(10): 1447–1461. Dostupné z DOI: <http://dx.doi.org/10.1002/acr.21773>.
- Zhang W, Doherty M, Pascual E et al. EULAR evidence based Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT). Ann Rheum Dis 2006; 65(10): 1301–1311. Dostupné z DOI: <http://dx.doi.org/10.1136/ard.2006.055251>.
- Fang J, Alderman MH. Serum uric acid and cardiovascular mortality. The NHANES I epidemiologic follow-up study, 1971–1992. JAMA. 2000; 283(18): 2404–2410. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.283.18.2404>.
- Huang H, Huang B, Li Y et l. Uric acid and risk of heart failure: a systematic review and meta-analysis. Eur J Heart Fail 2014; 16(1): 15–24. Dostupné z DOI: <http://dx.doi.org/10.1093/eurjhf/hft132.>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

2019 Issue 1
Most read in this issue
- Dna ako staronový problém ambulantného lekára
- Liečba hyperurikémie
- Hyperurikémia a kardiovaskulárne ochorenia
- Kyselina močová: patofyziologické implikácie
