Dermatologické manifestácie diabetu
Dermatologic manifestations of diabetes
Diabetes mellitus is metabolic disorder with large spectrum of skin manifestations, which involves up to 50 % of diabetic patients. Skin complications appear as a consequence of hyperglycaemia, diabetic microangiopathy, macroangiopathy and neuropathy. Skin manifestations may be the first indicator of the disease, marker of decompensation as well as the consequence of the treatment of diabetes. Authors summarize the essential skin changes associated with diabetes.
Key words:
diabetes mellitus – skin manifestations
Autoři:
Mária Breznická; Slavomír Urbanček
Působiště autorů:
Dermatovenerologická klinika SZU, FNsP F. D. Roosvelta, Banská Bystrica
Vyšlo v časopise:
Forum Diab 2015; 4(2): 140-147
Kategorie:
Hlavná téma: prehľadová práca
Souhrn
Diabetes mellitus je metabolické ochorenie s rozsiahlym spektrom kožných manifestácií, ktoré postihujú až 50 % diabetikov. Kožné komplikácie vznikajú na podklade hyperglykémie, diabetickej mikroangiopatie, makroangiopatie a neuropatie. Kožné zmeny môžu byť prvým indikátorom tohto chronického ochorenia, ukazovateľom dekompenzácie ako aj následkov liečby diabetes mellitus. Autori sumarizujú základné kožné zmeny asociované s diabetom.
Kľúčové slová:
diabetes mellitus – kožné manifestácie
Úvod
Diabetes mellitus (DM) je chronický metabolický syndróm, charakterizovaný poruchou metabolizmu glukózy, ktorý zahŕňa absolútnu alebo relatívnu (inzulínovú rezistenciu) poruchu sekrécie inzulínu, prípadne obidve poruchy. Hlavným znakom tohto ochorenia je hyperglykémia. Porucha metabolických procesov postihuje sacharidy, tuky, bielkoviny, ale aj elektrolyty a vodné hospodárstvo. Následne dochádza ku vývoju chronických mikrovaskulárnych a makrovaskulárnych komplikácií, vrátane orgánovo špecifických degeneratívnych procesov. Okrem akútnych zmien súvisiacich s nízkou či vysokou hladinou glukózy v krvi sa na koži manifestujú hlavne chronické degeneratívne zmeny. Kožné manifestácie diabetu postihujú 54–56 % pacientov s inzulín-dependentným DM, a u inzulín-nondependentného DM je to 60–71 % pacientov. Rozdiely možno vysvetliť odlišnými názormi na hodnotenie ,,špecifity“ kožných zmien vo vzťahu k diabetu a rozdielnosťou medzi jednotlivými typmi diabetu [1].
Etiopatogenéza
Kožné zmeny výrazne ovplyvňuje hyperglykémia, ktorá spôsobuje vyšší obsah glukózy v koži. U diabetikov koncentrácia glukózy v koži nalačno priamo odráža jej sérové hladiny. Množstvo glukózy v koži stúpa pri zápalových pochodoch a akcentovanej proliferácii. Pri vysokých glykémiách prebieha glykozylácia bielkovín intenzívnejšie, dochádza k tvorbe ireverzibilných produktov (AGE – advanced glycosylation end-products). Medzi bielkoviny schopné viazať glukózu patria hemoglobín, kolagén, elastín, keratín, myelínové pošvy nervových buniek atď. Glykozyláciou sa uvedené proteíny stávajú menejcennými, čo vyúsťuje do angiopatie, retinopatie, nefropatie a neuropatie [2]. Autonómna neuropatia býva sprevádzaná poruchou funkcie potných a mazových žliaz v koži. Dochádza aj ku stimulácii migrácie, aktivácie a uvoľnenia zápalových mediátorov z makrofágov a lymfocytov. V neposlednom rade všetky uvedené procesy vyúsťujú do diabetickej ,,dermatopatie“, v podobe diabetického pruritu kože, zvýšenej tuhosti a suchosti kože, zvýšenej náchylnosti kože na infekciu, zhoršením reparačných kožných mechanizmov (zhoršené hojenie rán) a ostatnými špecifickými kožnými prejavmi [3].
Dermatologické manifestácie diabetu je možné rozdeliť do 3 skupín:
- dermatózy, pri výskyte ktorých treba pátrať po diabete
- kožné komplikácie diabetu
- dermatózy ako následok liečby diabetu
Dermatózy, pri výskyte ktorých treba pátrať po diabete
Medzi dermatózy, ktoré nás upozorňujú na možnosť ochorenia pacienta na DM patria acanthosis nigricans, granuloma anulare, necrobiosis lipoidica, vitiligo, syndróm voskovej kože, ,,finger pebbles“, nekrotizujúca angiodermatitída [4]. Popisuje sa zvýšený výskyt hepatitídy typu C u diabetikov, hoci priame poškodenie pankreasu vírusom hepatitídy typu C sa zatiaľ nepotvrdilo. Zvýšený výskyt porhyria cutanea tarda u pacientov s DM sa vysvetľuje na základe zníženej aktivity enzýmov zapojených do syntézy hému hyperglykémiou [5].
Acanthosis nigricans
Ide o hyperpigmentované hyperkeratotické fľaky v záhyboch, na krku, postihnuté bývajú prechody kože a sliznice, častý výskyt je najmä v axilárnej oblasti. Patogenéza nie je dostatočne objasnená, ale významnú úlohu hrá inzulínová rezistencia, preto táto dermatóza predstavuje marker inzulínovej rezistencie, ale aj mikroangiopatie. Vznik acanthosis nigricans môže byť u inzulín-nondependentného DM dôsledkom excesu inzulínu na receptoroch pre insulin like growth factor na keratinocytoch a ich následnej proliferácii. Obezita a hyperandrogenizmus sú tiež často spojené s týmto kožným prejavom. Obezita navyše zhoršuje prejavy v dôsledku zvýšeného trenia kožných plôch a potenia v intertriginóznych lokalitách. Terapeutické možnosti acanthosis nigricans sú nie veľmi uspokojivé. Odporúča sa redukcia telesnej hmotnosti, lokálne retinoidy, ako aj CO2 a erbiový laser [6].
Vitiligo
Vitiligo je ochorenie charakterizované získanou ohraničenou depigmentáciou kože rôzneho rozsahu. Vzniká na podklade autoimunitnej deštrukcie melanocytov s uplatnením genetickej predispozície (podobne ako diabetes mellitus 2. typu – DM2T). Ostatné epidemiologické ukazovatele udávajú, že z celkového počtu 1 436 pacientov s vitiligom, bolo u 0,6 % zistený DM. Naopak 3–9 % pacientov s DM má vitiligo, pri 1. type DM (DM1T) je to až 10 % pacientov [2]. Komorbidita vitiliga je značná aj s autoimunitnými a endokrinnými ochoreniami ako napríklad autoimunitná tyreoitída, Addisonova choroba, reumatoidná artritída, perniciózna anémia, psoriáza, sklerodermia, Crohnova choroba a iné. V liečbe sa uplatňujú lokálne kortikosteroidy, kalcineurínové inhibítory a fototerapia UVA aj úzskospektrálna UVB (311 nm).
Necrobiosis lipoidica diabeticorum
Toto ochorenie je svojim výskytom pri diabete veľmi dobre známe, postihuje 0,3–1 % osôb s DM. Až 65 % pacientov postihnutých necrobiosis lipoidica trpí zároveň cukrovkou. U časti pacientov, predchádza táto dermatóza manifestácii DM dokonca aj niekoľko rokov. V etiopatogenéze sa uplatňuje mikroangiopatia, metabolické zmeny kolagénu pri hyperglykémiách a často drobné opakované traumy. Necrobiosis lipoidica je chronické ochorenie prejavujúce sa tvorbou nekrobiotických granulómov. Začína ako červená papula s ostro ohraničeným okrajom, postupne sa zväčšuje do plochy, vytvára ľahko indurované ložiská lesklého povrchu, okrúhleho aj nepravidelného tvaru. Neskôr sa okraj viac vyvyšuje, stred poklesáva a atrofuje, presvitajú cez neho cievky. Zatiaľ čo farba centra sa mení na hnedo-žltú, okraje ložiska zostávajú aktívne – červené. Veľkosť prejavov môže v priemere dosiahnuť až 20–30 cm. Predilekčnými miestami sú najčastejšie predné a laterálne plochy predkolení (častejšie obojstranne), vzácnejšia je lokalizácia na horných končatinách, trupe a tvári. Po rôzne dlhej dobe progresie ostávajú ložiská stacionárne, niektoré pigmentujú, iné atrofujú, alebo sa hoja jazvou. Asi u 1/3 pacientov prejavy spontánne vymiznú, u 1/3 exulcerujú, hlavne po poranení. Prejavy niekedy svrbia, pália, inokedy sú asymptomatické, pokiaľ prejavy exulcerujú, sú bolestivé. Vo väčšine prípadov sprevádza nekrobiózu aj diabetická retinopatia a proteinúria na podklade nefropatie [7]. V histologickom obraze nachádzame ložiská degenerovaného kolagénu, extracelulárne ukladanie lipidov, úbytok a fragmentácia elastických vlákien, prítomná je agregácia zápalových epiteloidných buniek a histiocytov. Prítomné sú aj histologické známy mikroangiopatie. Ložiská sú chronické a značne odolné voči liečbe, ktorá je zdĺhavá a neuspokojivá. Dôležitá je kompenzácia DM, lokálne sa aplikujú na inflamované prejavy kortikoidy. Na atrofované ložiská preferujeme emolienciá, skúšajú sa aj lokálne imunomodulátory. Niektorí autori uvádzajú štúdie s intralezionálnou aplikáciou heparínu. V celkovej liečbe sa môže použiť aspirín, dipyridamol, nikotínamid, pentoxifilín. V prípade vzniku ulcerácií je liečba zameraná na ulcerácie [8].
Granuloma anulare
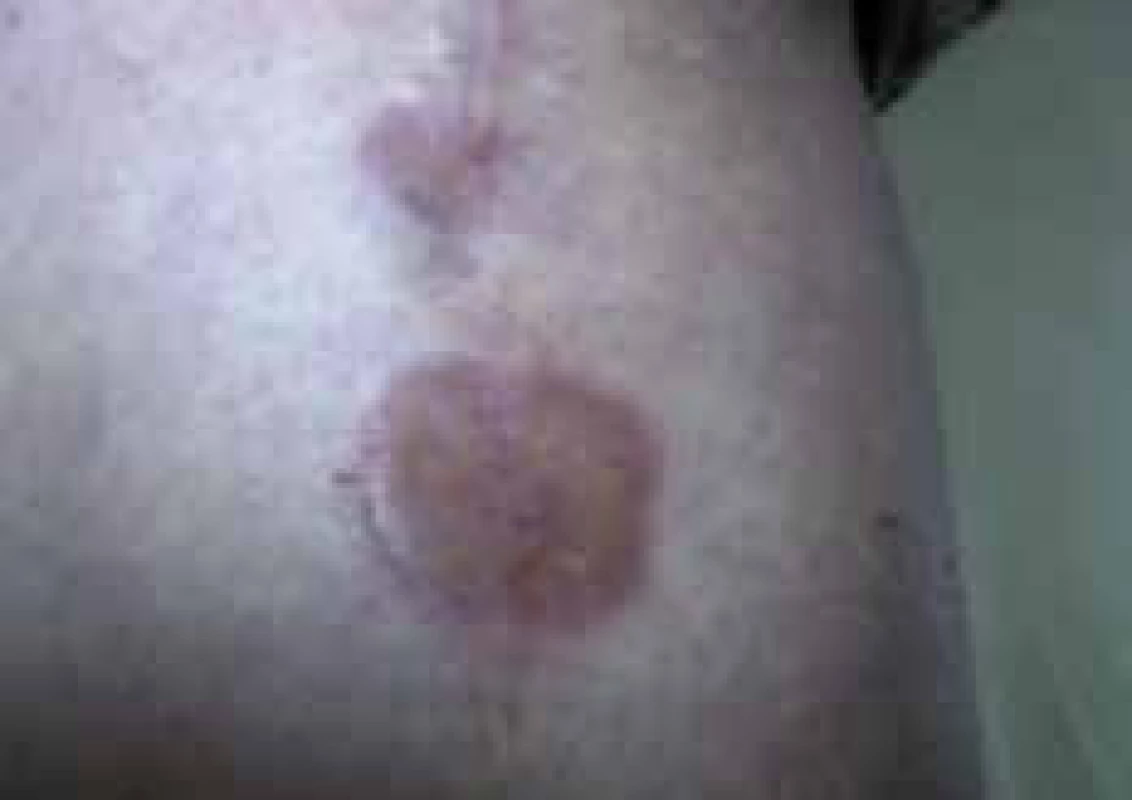
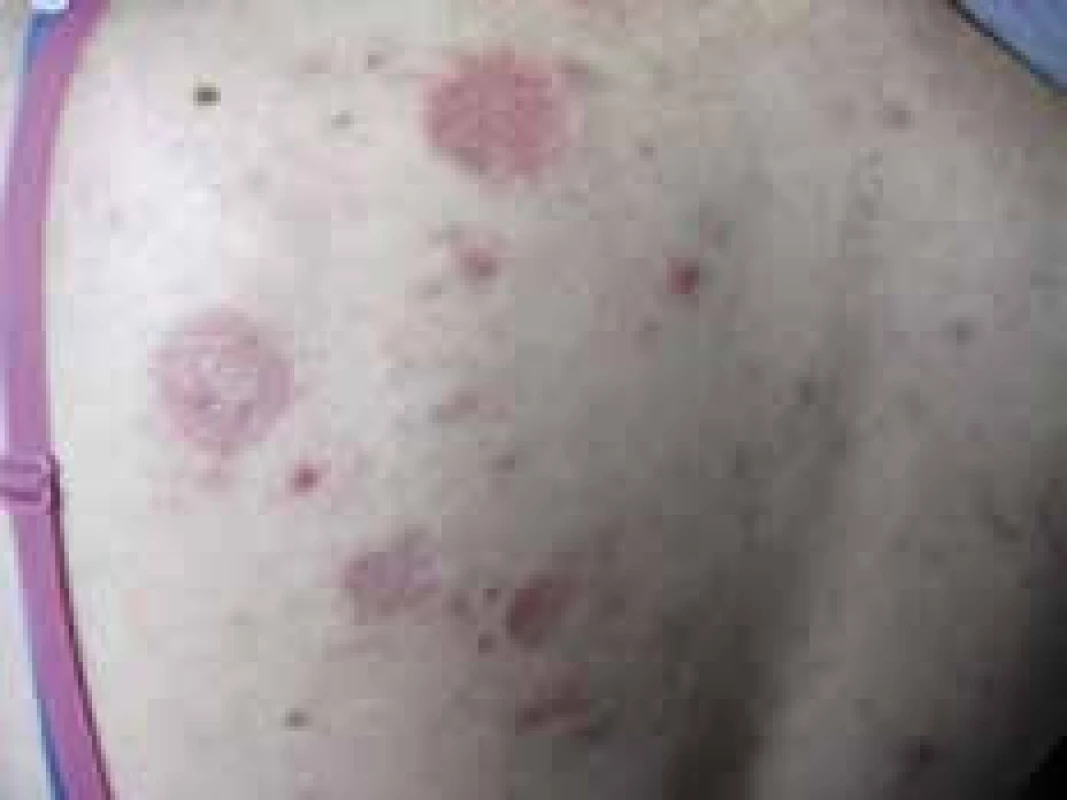
Predstavuje ďalšie časté kožné ochorenie, ktorého výskyt je u chorých s DM vyšší. Rozlišujeme dve formy: formu lokalizovanú, ktorá je častejšia u mladších pacientov a formu generalizovanú, s častým výskytom nad 50 rokov života. Generalizovaná forma granuloma anulare (GA), obzvlášť s atypickým klinickým obrazom, býva často asociovaná aj s inými ochoreniami (ochorenia štítnej žľazy, infekcia HIV, hepatitída B a C, dislipidémia) a malignitami. Ochorenie častejšie postihuje ženy ako mužov, v pomere 2–3 : 1. Príčina tohto ochorenia nie je doposiaľ dostatočne objasnená, uplatňuje sa genetická predispozícia, porucha tolerancie glukózy, trauma, infekcie (hlavne streptokokové) a lieky. V patogenéze tohto ochorenia sa uplatňuje mikroangiopatia, vaskulitída z imunokomplexov, zmeny metabolizmu spojivového tkaniva v dermis, defekt migrácie neutrofilov, a v neposlednom rade pravdepodobne aj hypersenzitívna reakcia pozdného typu, ktorá sa podieľa na granulomatóznom zápale. V posledných rokoch sa uvažuje o boréliovej etiológii, preto je u pacientov s generalizovanou formou GA vhodné vyšetrenie sérológie na lymskú boreliózu. V histologickom obraze nachádzame typický palisádujúci granulóm. Ochorenie sa prejavuje tvorbou jednotlivých aj viacerých hladkých tuhých papúl až nodulov, ktoré dosahujú veľkosť do 1 cm. Farba prejavov je ružová až livídna, postupne dochádza ku prebledávaniu a poklesu centra prejavu, čím okraje akcentujú a vytvára sa typický anulárny (prstencový) vzhľad ložísk, ktorý môže dosahovať aj niekoľko centimetrov. Predilekčnými miestami výskytu sú dorzálne a laterálne plochy nôh a rúk, perimaleolárne a extenzorové plochy končatín. Pri generalizovanej/diseminovanej forme sa prejavy môžu nachádzať kdekoľvek na tele. Prejavy sú zväčša asymptomatické, nesvrbia, majú chronický priebeh a nález môže pretrvávať aj niekoľko rokov. U 3/4 pacientov dochádza ku remisii. V lokálnej terapii sa používajú stredne silné až silné kortikosteroidné externá, v posledných rokoch aj takrolimus, PUVA (fotochemoterapia) a UVB-fototerapia. Generalizované formy sa liečia alopurinolom, doxycyklínom, cyklosporínom A, azatioprínom, retinoidmi, metotrexátom, nikotínamidom a antimalarikami. Objavujú sa aj kazuistiky používajúce biologickú liečbu, buď priamo na diseminované formy granuloma anulare, prípadne z inej indikácie, u pacienta so súčasným výskytom generalizovanej formy tohto ochorenia. Hlavným kľúčom pri výbere systémovej terapie sú samozrejme komorbidity pacienta.
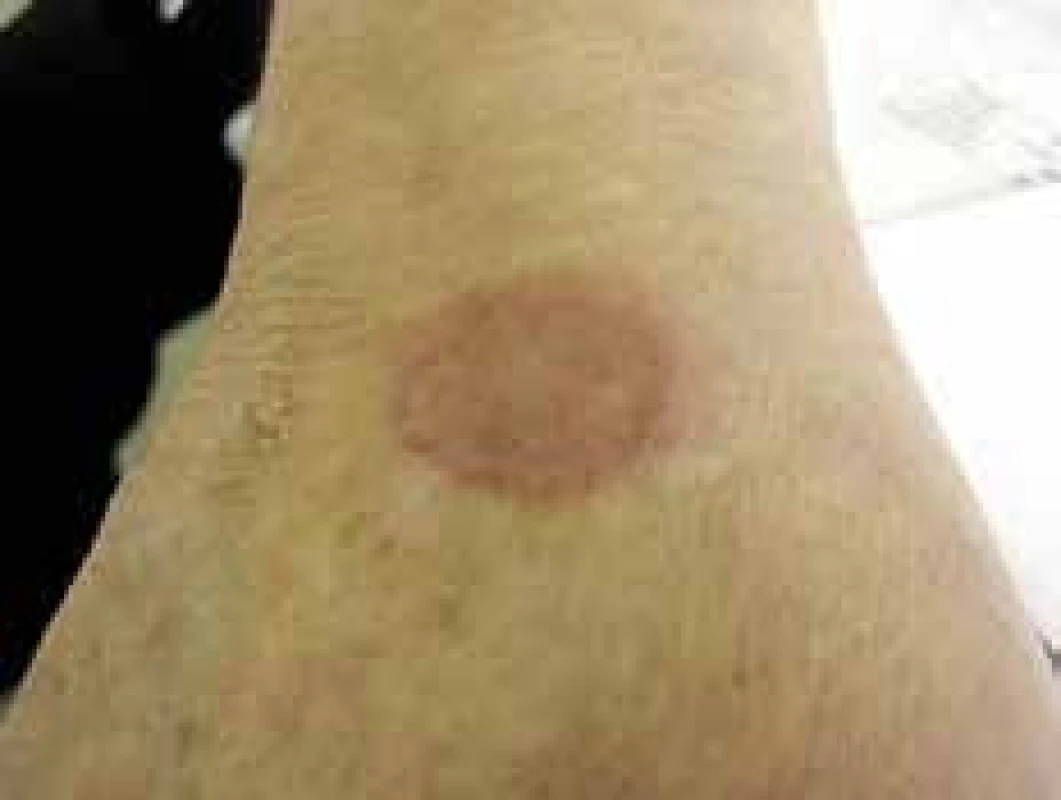

„Finger pebbles“ (štrk na prstoch) a syndróm voskovej kože
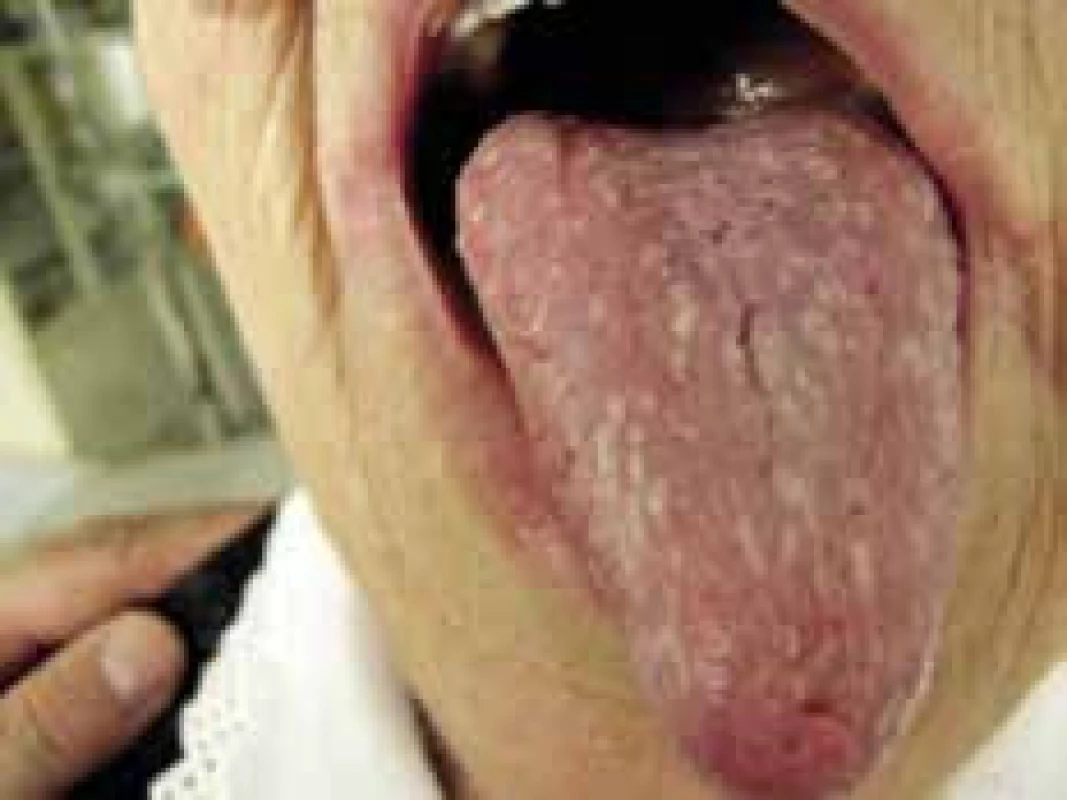
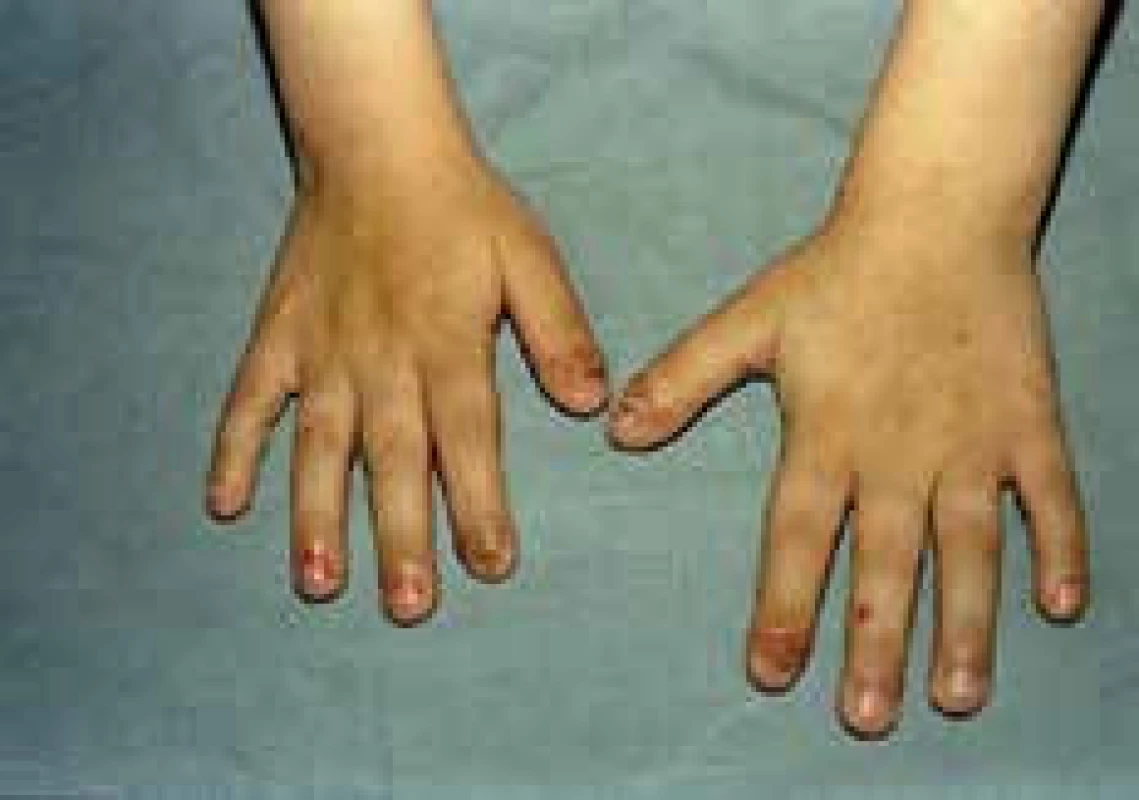
U 1/3 diabetikov nachádzame zhrubnutie kože na dorzálnych plochách prstov a rúk. Koža je indurovaná, bledá, lesklá, má voskovitý vzhľad. Nad kĺbmi rúk ale aj nôh bývajú prítomné papilárne štruktúry, označované v anglosaskej literatúre ako finger pebbles [9]. Nachádzame ich až u 70–75 % diabetikov. Vplyvom poruchy spojivového tkaniva môže dochádzať aj k tvorbe kontraktúr.
Kožné komplikácie diabetu
Tieto komplikácie sa delia na akútne a chronické, infekčné a neinfekčné. Medzi chronické neinfekčné prejavy zaradujeme bullosis diabeticorum, diabetickú dermopatiu, pseudosklerodermické stavy, pruritus diabeticorum, xerodermiu (suchosť kože), capillaritis purpurica et pigmentosa. Medzi akútne a infekčné stavy patria bakteriálne a mykotické infekcie.
Bullosis diabeticorum
Ide o chorenie typické spontánnym vznikom jednej alebo viacerých búl na dermo-epidermálnej junkcii, bez traumatizácie či autoimúnneho pozadia. Buly vznikajú asymetricky aj obojstranne, najčastejšie na dorzách nôh a prstov, na predkoleniach, menej na rukách a predlaktiach. Je typické pre dlhodobých diabetikov s angiopatiou [10]. Príčina ochorenia je nejasné, pravdepodobne zohráva úlohu mikroangiopatia, intraepidermálna hypoxia, fragilita kože. Provokačným faktorom býva trauma či solárna expozícia. Buly sú bez erytému v okolí, postupne zasychajú, tvoria sa krusty, hojenie je väčšinou spontánne, zriedka vzniká zle hojaci sa vred. Liečba je symptomatická, odporúča sa dezinfekcia a prepichnutie pľuzgiera.

Diabetická dermopatia
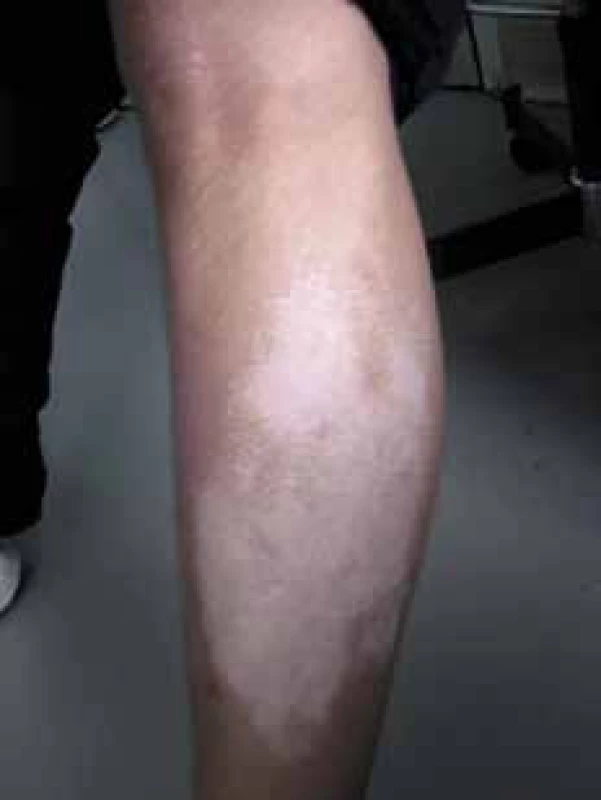
Hoci ide o nešpecifickú komplikáciu, predstavuje diabetická dermopatia najčastejší kožný nález u diabetikov, ktorý postihuje cez 25 % pacientov s DM. Vyskytuje sa po 40. roku života, častejšie u mužov. Prejavuje sa ohraničenými atrofickými pigmentovanými makulami vznikajúcimi pozápalovo alebo posttraumaticky, najčastejšie na ventrálnych stranách predkolení, zriedka na nohách a predlaktiach. Prejavy sú asymptomatické. Príčina ochorenia je nejasná, pravdepodobne vzniká na podklade mikroangiopatie. Dôležitá je prevencia poranenia dolných končatín, dobrá kompenzácia diabetu [11]. Lokálne postačia emolienciá.
Scleroderma diabeticorum Buschke (diabetický skleredém)
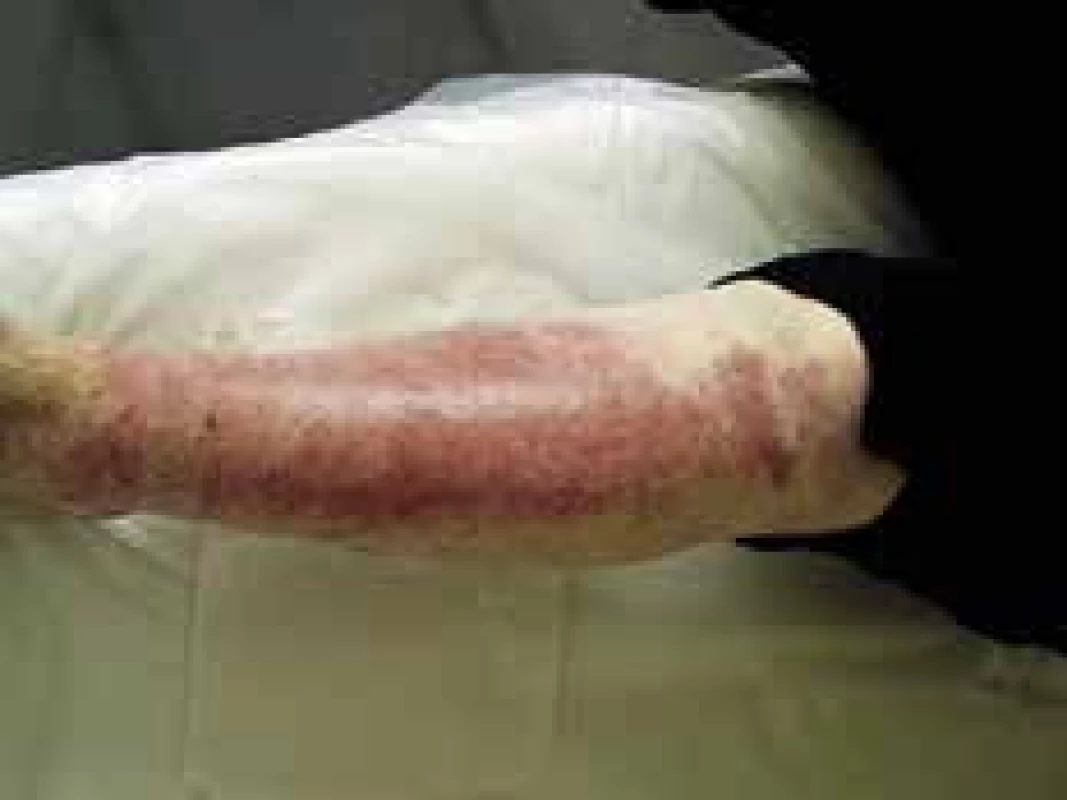
Patrí medzi pseudosklerodermické stavy a vyskytuje sa 4-krát častejšie u diabetikov ako u nediabetikov. Postihuje najmä obéznych mužov stredného veku. Prejavuje sa induráciou kože na šiji a môže postupovať na chrbát, ramená, prednú časť krku, až na trup a horné končatiny. Koža je na pohmat tuhá, po kompresii sa neprehne. Môže viesť ku funkčnému obmedzeniu v mieste postihu. Pri tomto ochorení nenachádzame viscerálny postih ani Raynaudov fenomén [12]. V histologickom obraze sú medzi kolagénovými snopcami v dermis prítomné depozity glykosaminoglykánov, hlavne kyseliny hyalurónovej. Patogenéza diabetického skleredému je neznáma. Neexistuje účinná liečba a kompenzácia DM priebeh neovplyvní.
Pruritus diabeticorum
Generalizovaný pruritus je pri DM pomerne častý, avšak presný mechanizmus nie je úplne objasnený [13]. Zúčastňuje sa ňom pôsobenie hyperglykémia a autonómna neuropatia. Nie vždy pruritus súvisí s dekompenzáciou DM, ale pri dekompenzácii sa vyskytuje oveľa častejšie. Najčastejšie sa pacient sám sťažuje na svrbenie celej kože, niekedy viac akcentované v oblasti konečníka, genitálu či intertriginóznych lokalít. Často pacienti pre svrbenie zle spávajú. Na koži môžeme rozpoznať exkoriácie najčastejšie lineárneho tvaru, krusty, niekedy až s tvorbou povrchových erózii. Pokiaľ je pruritus spôsobený infekciou kože (kvasinkové infekcie, folikulitídy, dermatofytózy), prípadne ako nežiadúci účinok liekov používaných pri DM alebo medikamentóznou alergickou reakciou, hovoríme o sekundárnom prurite. Pri diabetickej nefropatii je navyše svrbenie akcentované eleváciou dusíkatých látok v krvi. Pre elimináciu pruritu je dôležitá dostatočná kompenzácia DM, lokálne sa používajú emolienciá s vyšším obsahom lipidov, niekedy má dobrý efekt UVB-fototerapia. V celkovej liečbe sa používajú rôzne druhy antihistamnik.
Xerodermia
Suchosť kože diabetikov súvisí pravdepodobne s mikroangiopatiou – koža nie je dostatočne vyživovaná a okysličovaná, horšie sa regeneruje. Autonómna neuropatia spôsobuje v koži zníženú funkciu potných a mazových žliaz, čo sa prejaví zníženou tvorbou potu a mazu, ktoré tvoria hlavný hydratačný ochranný povrchový film kože, ktorý kožu hydratuje, bráni jej vysychaniu a prieniku mikoorganizmov. Navyše v suchej koži vznikajú mikroskopické, ale aj väčšie praskliny (ragády), čím sa koža ešte viac presušuje, a uľahčuje sa baktériám prechod do kože.
Bakteriálne infekcie kože a kožných adnex
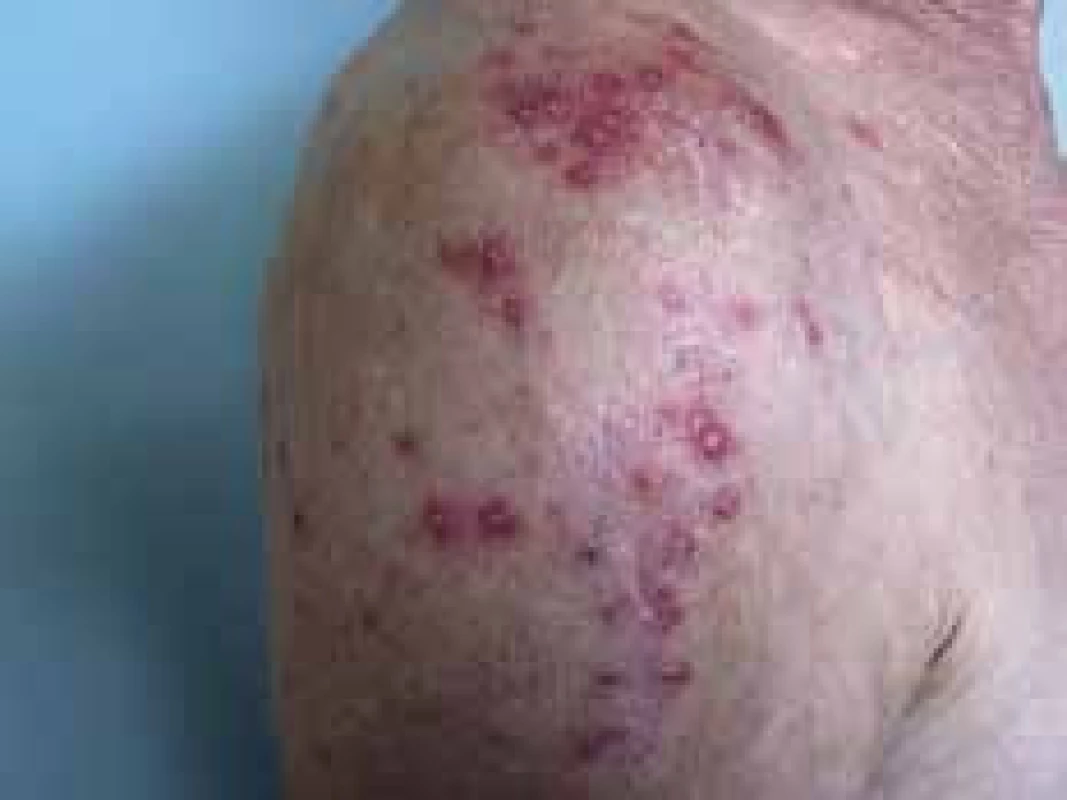
Bakteriálne ochorenia u diabetikov sú pomerne časté, typické svojou rekurentnosťou, nepriaznivým a komplikovaným priebehom a zlým hojením. Najčastejšie sa u diabetikov stretávame s pyogénnymi infekciami kože, tie môžu častokrát viesť ku dekompenzácii DM [10]. Recidivujúce bakteriálne infekcie kože môžu byť prvým prejavom doposiaľ nediagnostikovanej cukrovky. Z bakteriálnych infekcií sem patria abscedujúce folikulitídy, furunkulózy, impetigo, erysipelas, erytrazma, otitis externa spôsobená Pseudomonas aeruginosa, dermohypodermitídy, nekrotizujúca fascitída, Furnierova gangréna [14].
Abscedujúca folikulitída predstavuje stafylokokovú infekciu, pri ktorej dochádza ku tvorbe pustúl až abscesov v oblasti vlasových folikulov, na trupe stehnách, ramenách. Prejavy sú bolestivé, pri expresii z nich vyteká purulentný obsah.
Pri furunkulóze sú prítomné viacpočetné furunkuly na trupe a končatinách, pri šírení hnisavého zápalu do okolitých folikulov môžu splývať a vytvárať karbunkul.
Erytrazma je ochorenie spôsobené Corynebacterium minutissimum, prejavuje sa ako ostro ohraničené, hnedočervené ložiská s jemnou deskvamáciou, bez pruritu, najčastejšie v ingvínach, menej v axilách.
Erysipelas (ruža) je ochorenie spôsobené beta-hemolytickými streptokokmi skupiny A, ktoré rýchlo prechádzajú vstupnou bránou do podkožia a vytvárajú rozsiahly zápal. V predchorobí je typická celková slabosť, febrility, zimnica, triaška, neskôr sa objaví bolestivý plameňovitý ostro ohraničený erytém s výrazným edémom v mieste postihu, niekedy aj s tvorbou búl. Prítomná býva regionálna lymfadenopatia. Vyskytuje sa hlavne na predkoleniach a je sprevádzaný výrazným opuchom končatiny, bolestivosťou. U diabetikov môže byť lokalizácia atypická, na predlaktiach, tvári, pleci a pod. Pri rozsiahlejšom zápale môže dochádzať ku flebotrombóze, ktorej predchádzame podávaním nízkomolekulárneho heparínu (LMWH).
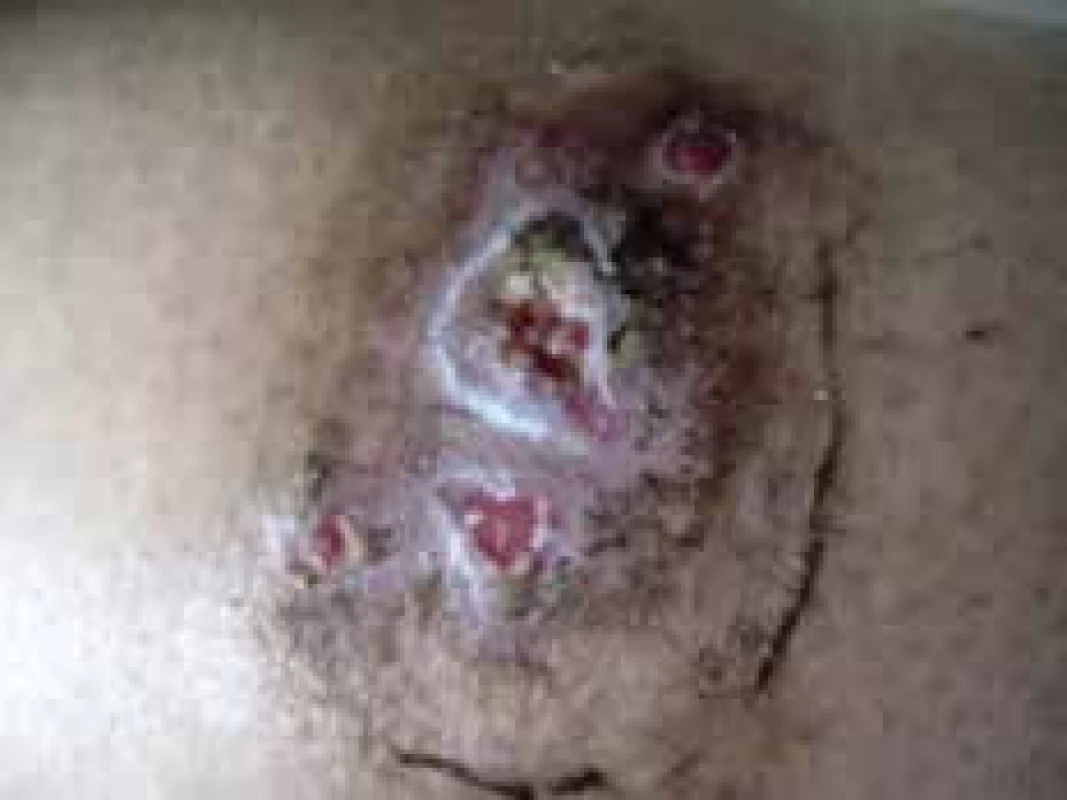
Nekrotizujúca fascitída predstavuje gangrenózny zápal najčastejšie dolných končatín, ktorý pri komplikovaných stavoch môže mať fatálne následky pri prechode do sepsy. Niekedy vzniká u pacientov v mieste chirurgického zákroku, po čas ktorého sa sekundárne infikovalo. Gangréna poškodzuje kožu, podkožné tukové tkanivo a zasahuje aj svalovú fasciu. Je sprevádzaná výraznou bolestivosťou, horúčkou, triaškou, zimnicou, dekompenzáciou DM. V liečbe bakteriálnych infekcií je dôležitá včasná empirická antibiotická liečba, ktorá sa neskôr na základe výsledkov kultivácií a citlivosti na antibiotiká môže zmeniť.
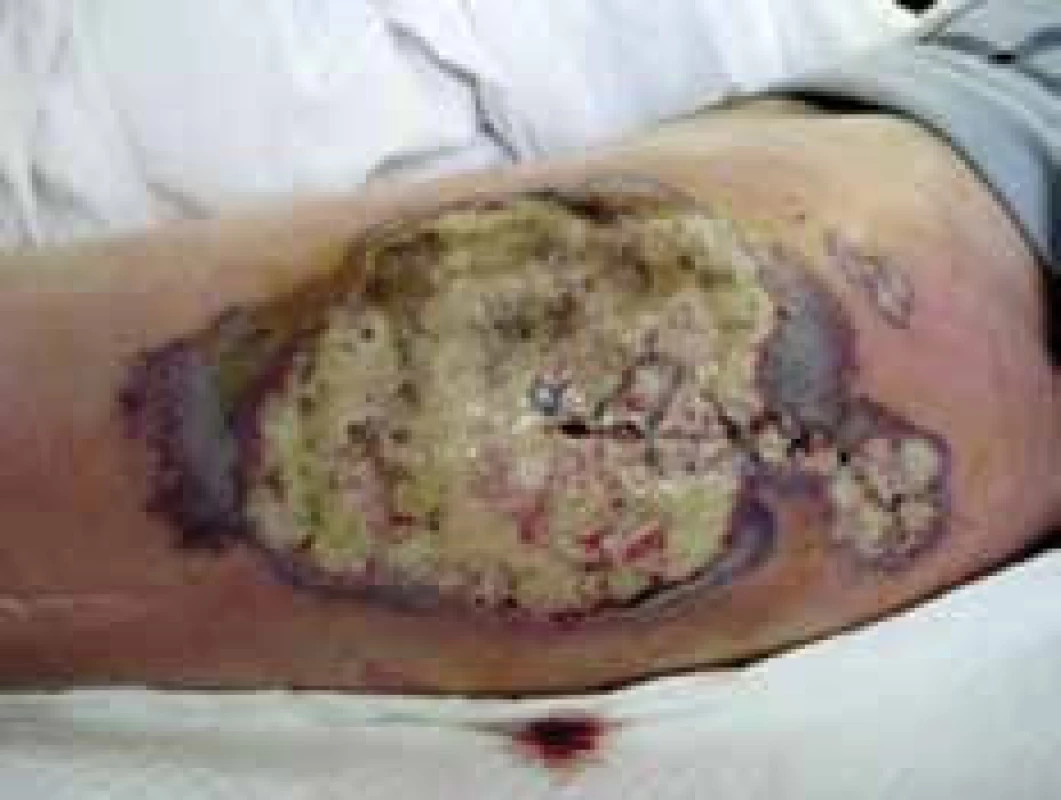
Mykotické infekcie
Kvasinkové infekcie kože a slizníc sú najčastejším prejavom u diabetikov, postihujú ich až 6-krát častejšie ako nediabetikov. Hlavným patogénom je Candida albicans, ktorou má asi 80 % diabetikov kolonizovanú ústnu dutinu [15]. Priebeh kvasinkových infekcií býva chronický, recidivujúci, niekedy s generalizáciou prejavov. Stretávame sa s orofaryngeálnou kandidózou (soor), prejavujúcou sa ako ostro ohraničené biele povlaky na bukálnych slizniciach, podnebí a jazyku, sú ľahko odstrániteľné. V oblasti ústnych kútikov nachádzame anguli infectiosi. Intertrigo candidosa sú erytematózne, macerované, vlhké ložiská, niekedy aj s bielym povlakom alebo pustulkami, lokalizované v intertriginóznych lokalitách (ingvíny, submamárne, axily, podbruško, medziprstie). Interdigitálne intertrigo ako aj tinea pedis predstavuje vstupnú bránu ku vzniku dermohypodermitíd a erysipelu. Ochorenie sprevádza pálenie a svrbenie prejavov, častejšie býva u obéznych pacientov a žien. U diabetičiek sa stretávame s vulvovaginitis candidosa, charakteristickým svrbivým erytémom v danej oblasti a tvarohovitým výtokom z pošvy. U diabetikov mužského pohlavia je častá balanitis a balanopostitis candidosa. Ďalšou formou je kandidové paronychium v podobe bolestivej inflamácie nechtových valov s možným postihom proximálnej nechtovej platničky, čo nazývame kandidová onychomykóza. S kandidovým paronýchiom sa stretávame aj u adolescentov vo veku 10–20 rokov s DM1T, častokrát s dlhšie trvajúcim DM. U týchto detských pacientov sa pozoruje zvýšený výskyt periférnej neuropatie a mikroalbumínúrie [17].

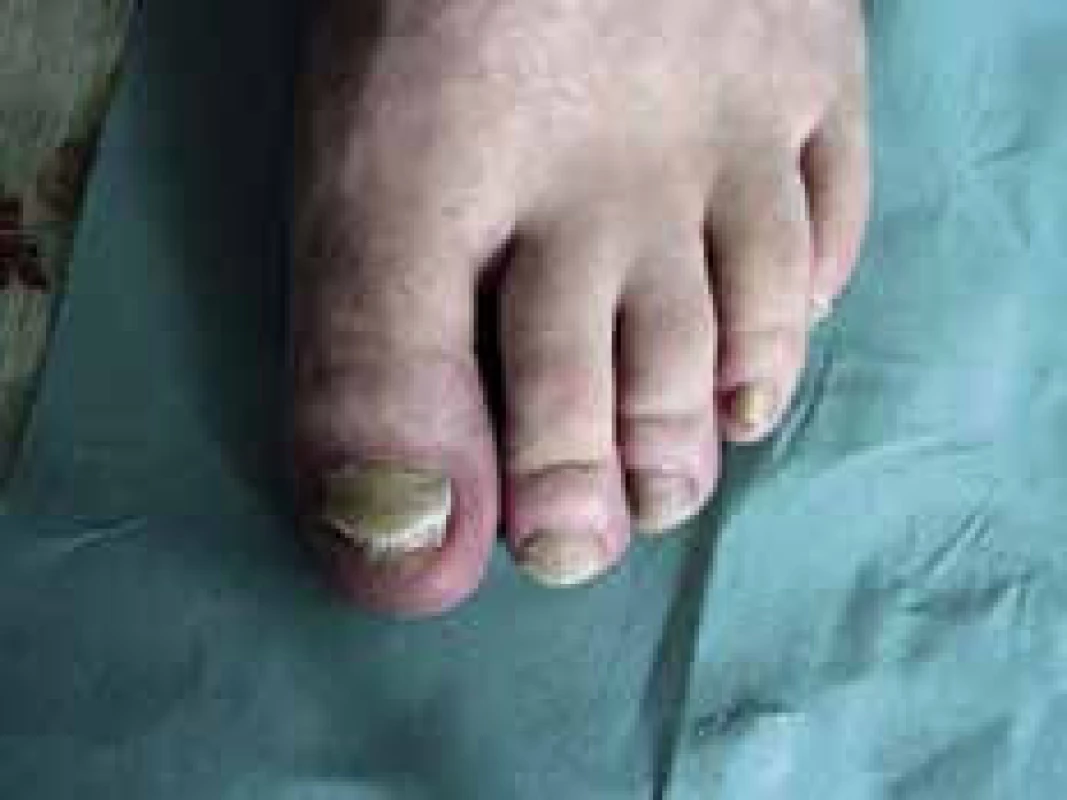
U diabetikov sa stretávame aj s tinea pedis, v podobe erytematóznych ložísk s deskvamáciou v interdigitálnej oblasti a na ploskách nôh. Predispozíciou je tesná, nepriedušná, uzatvorená obuv, zvýšené potenie, porucha cirkulácie. Na nechtoch nachádzame často onychomykózou, ktorá môže spôsobovať deformáciou nechtovej platničky. Najčastejšími pôvodcami sú Scopulariopsis brevicularis, a predstavitelia rodu Trichophyton.
V liečbe mykotických infekcií preferujeme antimykotiká lokálne, pri ťažkých, rezistentných alebo recidivujúcich formách, je nutné siahnuť po systémovej liečbe.
Syndróm diabetickej nohy
WHO ho definuje ako ulceráciu alebo deštrukciu tkaniva na nohe diabetika spojenú neuropatiou, ischemickou chorobou dolných končatín (mikroangiopatia a makroangiopatia) a infekcie. Prelínaním sa angiopatie, senzorickej neuropatie, zhoršením hojení, zvýšenou náchylnosťou na infekciu, už po malej traume vzniká ulkus, ktorý môže vyústiť až k amputácii prstov či končatiny. Môže ísť o defekt neuropatický, neuroischemický či ischemický. Keďže ide o samostatnú kapitolu, bližšie sa tomuto ochoreniu nebudeme v tomto článku venovať.
Dermatózy ako následok liečby DM
S alergiou na perorálne antidiabetiká (PAD) sa stretávame častejšie pri derivátoch sulfonylurey. Na koži sa prejavuje ako makulopapulózny, niekedy urtikariálny exantém. Pri derivátoch sulfonylurey treba pamätať aj na fototoxicitu. Pri podozrení na alergiu na PAD sa realizujú bazofilné degranulačné testy (BDT) vyšetrením krvi, ako aj prick a intradermálne testy. Pokiaľ ani tie nepreukážu alergiu, poslednou voľou je expozičný test počas zaistenia intravenózneho prístupu.
Alergia na inhibítor dipeptidyl-peptidázy 4-sitagliptín, ktorý bol registrovaný FDA (US Food and Drug Administration) v r. 2005. V roku 2010 v štúdii s týmto liekom bolo referovaných 48 prípadov s nežiaducimi účinkami. Z toho v 26 prípadoch išlo o závažné reakcie, v 15 prípadoch o anafylaktické reakcie, v 4 prípadoch sa vyskytol angioedém, 3 pacienti mali alergickú vaskulitídu.
Pri liečbe inzulínovými preparátmi, môžu vznikať alergické reakcie lokálne aj celkové [16].
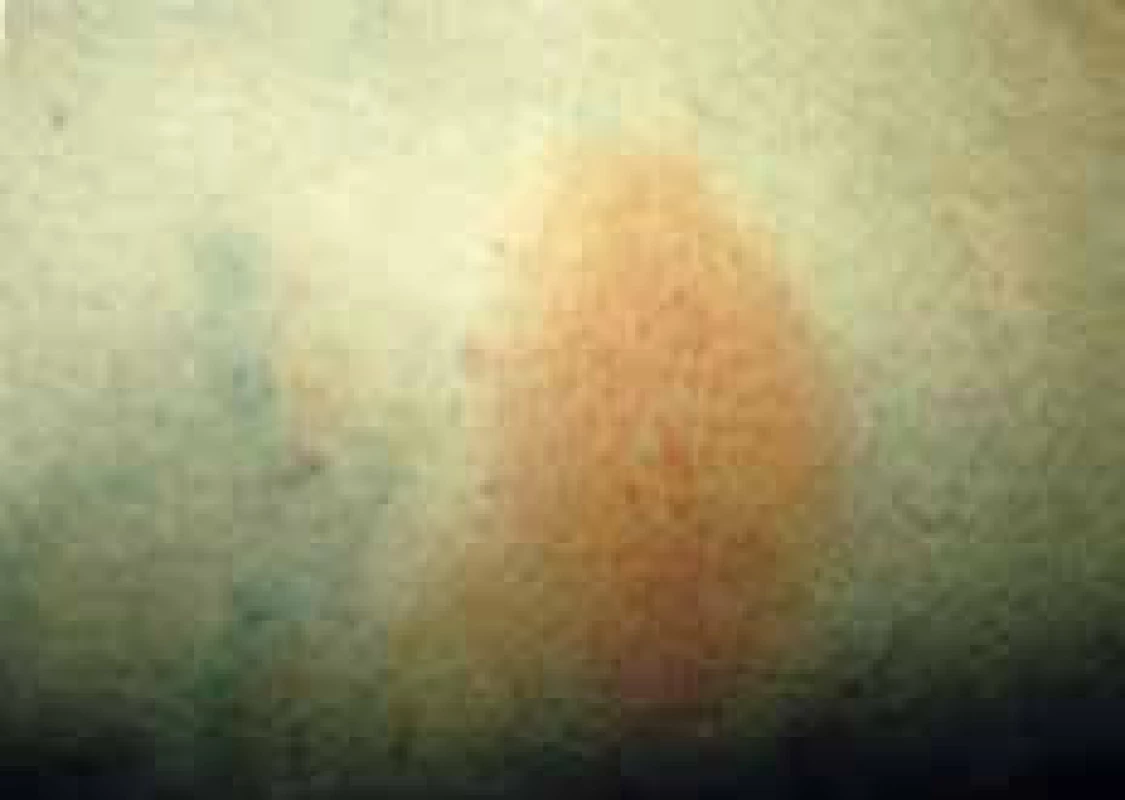
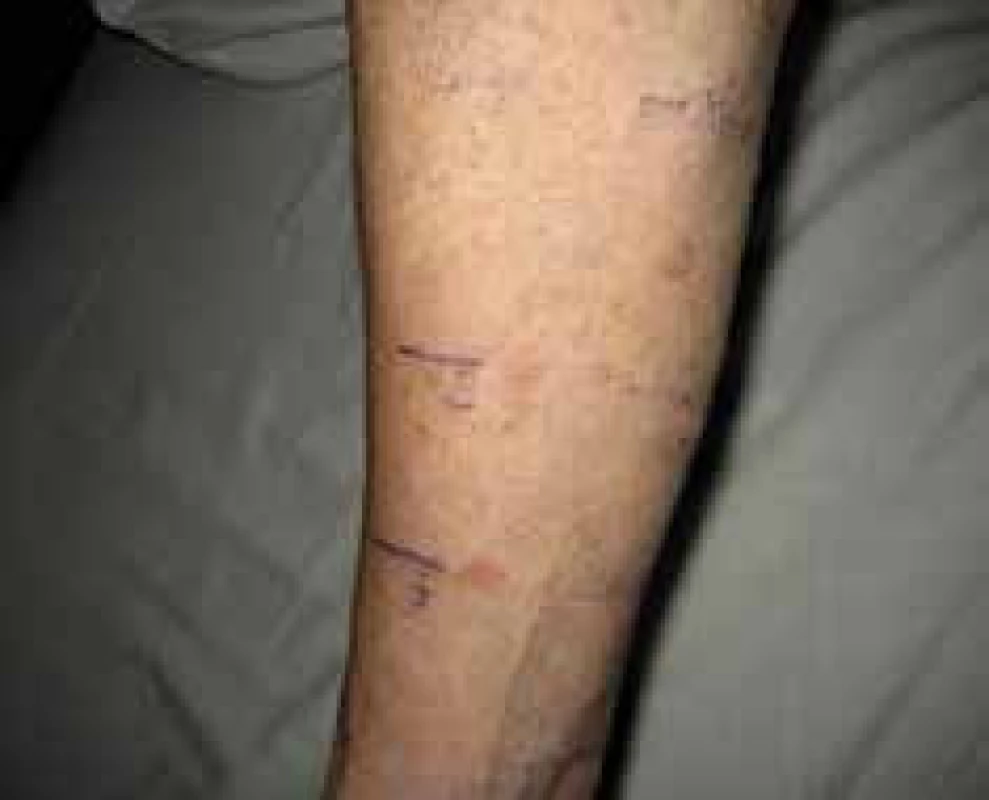
Medzi lokálne nežiaduce účinky patrí lipodystrofia v mieste opakovanej aplikácie inzulínu. Vysvetľuje sa na základne opakovanej traumatizácie kože ihlou v kombinácii s metabolickým efektom inzulínu na tukové tkanivo. Odporúča sa striedanie miest aplikácie. Netreba zabúdať ani na možnosť kontaktnej reakcie na kovy obsiahnuté v ihlách. Pri nedostatočnej dezinfekcii kože či znečistením hrotu ihly sa v mieste vpichu môžu objaviť prejavy infekcie, dokonca aj absces. Rozšírením používania humánnych inzulínov sa alergické reakcie na inzulín takmer nevyskytujú. Vzácne sa u rekombinantných inzulínov popisujú urtikariálne reakcie v rôznych časových intervaloch od začatia liečby, generalizovaná urtikária je extrémne vzácna. Pri testovaní alergií na inzulín sa používajú BDT-testy, intradermálne testy a prick testy. Testovanie na inzulín je problematické, u prick a intradermálnych testov bolo až 15 % z nich falošne pozitívnych. Vyšetrenie IgE je málo špecifické. Netreba zabúdať vylúčiť alergiu na aditíva používané v inzulínových preparátoch ako glycerol, fenol, metakrezol, chlorid zinočnatý, fosfát dihydrát dvojsodný, protamínsulfát, hydroxid sodný. Pri podozrení či preukázaní alergie na určitý inzulín je potrebné zmeniť inzulín na iný typ.
Záver
Koža predstavuje najväčší orgán ľudského tela. Je zrkadlom, ktoré odráža nielen vplyv vonkajšieho, ale predovšetkým vnútorného prostredia. Diabetes je ochorenie, ktoré môže postihovať viaceré orgány, kožu nevynímajúc. Dermatologické manifestácie diabetu predstavujú široké a rôznorodé spektrum dermatóz. Spolupráca diabetológa a dermatológa je preto dôležitým faktorom pri ich diagnostike a liečebnej stratégii.
Doručené do redakcie 15. 4. 2015
Prijaté po recenzii 30. 4. 2015
MUDr. Mária Breznická
breznicka.maria1@gmail.com
Dermatovenerologická klinika SZU, FNsP F. D. Roosvelta Banská Bystrica
MUDr. Slavomír Urbanček, PhD.
Dermatovenerologická klinika SZU, FNsP F. D. Roosvelta Banská Bystrica
Zdroje
1. Romano G, Moretti G, Di Benedetto A et al. Skin lesions in diabetes mellitus: Prevalence and clinical correlation. Diabetes Res Clin Pract 39(2); 1998, 101–106.
2. Vohradníková O, Perušicová J. Kožní projevy při diabetes mellitus. Maxdorf: Praha 1996. ISBN 80–85800–38–1.
3. Mahajan S, Koranne RV, Sharma SK. Cutaneous manifestation of diabetes mellitus. Indian J Dermatol Venerol Leprol 2003; 69(2): 105–108.
4. Diris N, Colomb M, Leymarie F et al. Dermatoses non infectieuses au cours du diabéte sucré: étude prospective de 308 malades. Ann Dermatol Venerol 2003; 130(11): 1009–1014.
5. Fernández-Cuartero B, Rebollar JL, Batlle A et al. Delta aminolevulinate dehydratase (ALA-D) activity in human and experimental diabetes mellitus. Int J Biochem Cell Biol 1999; 31(3–4): 479–488.
6. Humbert P, Nguyen N. Physiopathology of acanthosis nigricans. Ann Dermatol Venereol 1998; 125(11): 851–855.
7. Kelly WF, Nicholas J, Adams J et al. Necrobiosis lipoidica diabeticorum: association with background retinopathy, smoking, and proteinuria. A case controlled study. Diabet Med 1993; 10(8): 725–728.
8. Roggers C. Necrobiosis lipoidica diabeticorum. Dermatol Nurs 2005; 17(4):301–307.
9. Huntely AC. Finger pebbles: a common finding in diabetes mellitus. J Am Acad Dermatol 1986; 14(4): 612–617.
10. Cetkovská P, Pizinger K, Štork J (eds). Kožní změny u interných nemocí. Grada: Praha 2010. ISBN 978–80–247–1004–4.
11. Shemer A, Bergman R, Linn S et al. Diabetic dermophaty and internal complications in diabetes mellitus. Int J Dermatol 1998; 37(2): 113–115.
12. Dinato SL, Costa GL, Dinato MC et al. Scleredema of Buschke associated with diabetes mellitus type 2. Arq Bras Endocrinol Metabol 2010; 54(9): 852–855.
13. Kantor GR, Lookingbill DP. Generalised pruritus and systemic disease. J Am Acad Dermatol 1983; 9(3): 375–382.
14. Rajagopalan S. Serious infections in erderly patients with diabetes mellitus. Clin Infect Dis 2005; 40(7): 990–996.
15. Soysa NS, Samaranayake LP, Ellepola AN. Diabetes mellitus as a contributory factor in oral candidosis. Diabet Med 2006; 23(5):455–459.
16. Raubenheimer PJ, Lewitt NS. Insulin allergy. S Afr Med J 2004; 94(6): 428–429.
17. Kapellen TM, Galler A, Kiess W. Higher frequency of paronychia (nail bed infections) in pediatric and adolescent patients with type 1 diabetes mellitus than in non-diabetic peers. J Pediatr Endocrinol Metab 2003; 16(5): 751–758.
Štítky
Diabetologie Endokrinologie Interní lékařstvíČlánek vyšel v časopise
Forum Diabetologicum

2015 Číslo 2
-
Všechny články tohoto čísla
- Personalizovaná medicína v diabetológii v kontexte odporúčaní ADA/EASD 2015
- Akútne komplikácie diabetes mellitus z pohľadu ambulantnej praxe
- Význam selfmonitoringu glykémie
- Kompliancia a individualizovaný cieľ liečby u pacientov s DM2T liečených gliptínmi v monoterapii alebo v kombinácii s inými antidiabetikami: štúdia CITADELA
- Najčastejšie gynekologické problémy u žien s diabetom
- Dermatologické manifestácie diabetu
- Autodidaktický test hodnotený kreditmi SACCME
- 12. vedecká konferencia v Topoľčiankach venovaná pamiatke prof. MUDr. Rudolfa Koreca, DrSc.
-
Spomíname na MUDr. Juraja Vozára, CSc.
15. 3. 1946 – 9. 7. 2014 - Diabetes mellitus v ambulantnej praxi – editorial
- Chronické komplikace diabetu z pohledu moderní diabetologie
- Forum Diabetologicum
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Akútne komplikácie diabetes mellitus z pohľadu ambulantnej praxe
- Dermatologické manifestácie diabetu
- Najčastejšie gynekologické problémy u žien s diabetom
- Chronické komplikace diabetu z pohledu moderní diabetologie