Proč je časná léčba diabetu důležitá a jak jí dosáhnout?
Why is the treatment of diabetes important a how can be achieved?
Prediabetes and early stage of development of type 2 diabetes bring significant life, especially cardiovascular risk. Moreover, today it is known that in later stages of progressive diabetes influence of life prognosis is difficult. Therefore we strictly treat prediabetes (lifestyle changes to prevent the transition to diabetes, ev. metformin) and early stage of diabetes as well according to the common european and american recommendations with the gradual addition of antidiabetic agents. Recently is known that even better results can be achieved by early administration of insulin or combination of antidiabetic agents. Such aggressive procedures are not recommended in general, but they demonstrate necessity to deal with diabetes as serious disease, to prevent and treat it very carefully from the early beginning.
Key words:
cardiovascular risk – diabetes prevention – early combination treatment of diabetes – early insulin treatment in type 2 diabetes – early treatment of diabetes – prediabetes – prediabetes treatment
:
Štěpán Svačina
:
III. interní klinika 1. LF UK a Všeobecná fakultní nemocnice, Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA
:
Forum Diab 2013; 2(3): 165-168
:
Review
Výrazné životní, zejména kardiovaskulární riziko přináší již prediabetes a časné fáze rozvoje diabetu 2. typu. Dnes je navíc známo, že v pozdějších fázích rozvoje diabetu je již ovlivnění životní prognózy obtížné. Proto dnes léčíme důsledně jak prediabetes (režimovými opatřeními k prevenci přechodu do diabetu, ev. metforminem), tak časné fáze diabetu podle společného evropského a amerického doporučení s postupným přidáváním antidiabetik. Nově je dále známo, že ještě lepších výsledků je možno dosáhnout časným podáním inzulinu či časnou kombinací antidiabetik. Tyto agresivní postupy nejsou sice zatím všeobecně doporučeny, ale dokládají, že diabetes je třeba pokládat za závažné onemocnění, kterému je třeba důsledně předcházet a důsledně ho od počátku léčit.
Klíčová slova:
časná inzulinová terapie diabetu 2. typu – časná kombinační léčba diabetu – časná léčba diabetu – kardiovaskulární riziko – léčba prediabetu – prediabetes – prevence diabetu
Úvod
Glykoregulační poruchy jsou z hlediska životní prognózy daleko závažnější než další složky metabolického syndromu či další rizikové faktory aterosklerózy. Aterogenita glykemie začíná bezprahově již pod 5 mmol/l [1] a tzv. prediabetes přináší prakticky stejné kardiovaskulární riziko jako diabetes [2] a signifikantně mírně roste vůči nediabetické populaci i riziko onkologické [3]. Proto je dnes velmi důležité důsledně léčit jak prediabetes, tak nově zjištěný diabetes 2. typu, resp. časné fáze jeho rozvoje.
Co znamená prediabetes klinicky
Jako prediabetes (PDM) označujeme stav, který rozvoji diabetu předchází. U diabetu 1. typu (DM1T) nastupuje diabetická porucha rychle a rozlišovat prediabetes nemá klinický význam. U diabetu 2. typu (DM2T) naopak může prediabetes trvat až několik let, což poskytuje dostatečný prostor pro intervenci a prediabetes může být dokonce reverzibilní. Prediabetes je závažné onemocnění. Prediabetes přináší 3 typy rizik: závažné aterogenní riziko, mírné, ale významné riziko onkologické a výrazně predikuje vznik DM2T. U jednotlivých pacientů s prediabetem se obvykle vyskytují i další složky metabolického syndromu, jako je hypertenze, obezita či dyslipidemie, což dále zvyšuje individuální riziko morbidity i mortality. Prediabetes má asi 5 % populace a mnozí pacienti o tom nevědí. Prediabetes se může vyskytnout v jakémkoli věku, riziko však výrazně roste s věkem. Mezi rizikové faktory patří přítomnost hypertenze, obezity nebo nadváhy spojené zejména se zvýšeným obvodem pasu a přítomnost dalších složek metabolického syndromu, dále přítomnost syndromu polycystických ovarií a také pozitivní rodinná anamnéza výskytu DM2T a metabolického syndromu. Rizika vyplývající z glykemie a glykovaného hemoglobinu jsou vysoká již v pásmu prediabetu [4].
Prediabetes je definován kvantitativně přesně podle glykemie na lačno nebo oGTT. Pro diagnózu přitom stačí přítomnost 1 ze 2 parametrů v uvedeném diagnostickém pásmu. Pokud kterákoliv hodnota přesahuje horní hranici diagnostického pásma, jedná se již o diabetes mellitus.
Do diagnózy prediabetu zahrnujeme stavy:
- zvýšená glykemie nalačno (ZGL), která je definována nálezem glykemie nalačno z venózní plazmy, a to v rozmezí 5,6–6,9 mmol/l
- porušená glukózová tolerance (PGT), která je definována hodnotami glykemie ve venózní plazmě ve 120. min, a to v rozmezí 7,8–11,0 mmol/l, po provedení standardního oGTT se 75 g glukózy
Jako alternativní, ale nejpřesnější vyšetření se do budoucna jeví zvýšení HbA1c na 3,9–4,7 % dle IFCC, od roku 2012 nově 39–47 mmol/mol, které je podmíněno více zvýšením glykemie nalačno než glykemie postprandiální. Výše uvedené 2 kategorie následně dostaly společný termín – prediabetes. Většina pacientů k DM2T dospěje při paralelním současném rozvoji neschopnosti inzulinu potlačovat tvorbu glukózy nalačno (hraniční glykemie nalačno) a neschopnosti přizpůsobovat a potlačovat postprandiální jaterní tvorbu glukózy (porušená glukózová tolerance). Na cestě k diabetu se mohou manifestovat obě poruchy postupně za sebou či souběžně nebo i jen porucha jedna. Doplnění oGTT je u pacientů s ZGL vhodné k vyloučení diabetu. U osob s prediabetem jsou různě vyjádřeny obě základní etiopatogenetické podmínky, jaké nacházíme u nemocných s DM2T: inzulinová rezistence (zejména v játrech a kosterním svalstvu) a inzulinová deficience (porucha sekreční funkce B-buněk). Často se manifestují při zátěži organizmu – infekční onemocnění, operace, úraz či podávání diabetogenních léků (steroidy, psychofarmaka, imunosupresiva). Prediabetes je asymptomatické onemocnění, které je nutno diagnostikovat aktivně při preventivních prohlídkách či v přítomnosti rizikových faktorů. Velmi často je prediabetes diagnostikován náhodně, např. při předoperačním vyšetřování.
Léčba prediabetu
Nejdůležitějším opatřením v léčbě prediabetu je pravidelná aerobní fyzická aktivita (rychlá chůze, rotoped, běh) minimálně 5krát týdně 30–40 minut, optimálně 7krát týdně 30–40 minut. Efekt je však bezprahový a každá pravidelná i menší a méně častá aerobní fyzická aktivita má pozitivní efekt.
Velmi účinné jsou i dietní postupy [5].
Dietní postupy snižující výskyt prediabetu a přechod do DM2T:
- omezení příjmu energie – zabránění vzniku obezity, resp. trvalá redukce hmotnosti alespoň o 5 %
- snížení příjmu saturovaných tuků a transmastných kyselin
- snížení příjmu zejména druhotně zpracovaného masa (uzeniny, paštiky, mleté maso, fast-food apod)
- zvýšení příjmu polynenasycených mastných kyselin (rostlinné tuky)
- záměna živočišného tuku za rostlinný
- příjem potravin s nižším glykemickým indexem a potravin s vlákninou
- příjem kávy, ořechů a malého množství alkoholu (při abstinenci stejně jako při příjmu > 10 g/denně alkoholu riziko vzniku DM roste)
- příjem listové zeleniny denně
Pacienti obvykle spojují vznik prediabetu se zvýšeným příjmem cukrů, což bylo omezeně prokázáno jen u excesivního příjmu slazených nápojů [6].
Významnou redukci přechodu do DM2T lze dosáhnout farmakoterapií. Několik studií prokázalo významný efekt metforminu, akarbózy, orlistatu a glitazonů [5]. Metformin je již od roku 2007 indikován podle guidelines Americké diabetologické společnosti u pacientů s prediabetem, pokud je přítomen jeden další rizikový faktor z následujících [7]:
věk < 60 let • BMI ≥ 35 kg/m2 • DM2T příbuzných prvního stupně (otec, matka, sourozenci) • zvýšené hladiny triglyceridů • snížená hladina HDL-cholesterolu • hypertenze • HbA1c > 42 mmol/mol dle IFCC
U uvedených rizikových pacientů je vhodné medikaci metforminem doporučit. U pacientů starších 70 let postupujeme individuálně a rizika podávání metforminu zvažujeme. Tito pacienti z léčby prediabetu profitují méně. Terapie metforminem u nemocných s prediabetem je obdobně jako u diabetiků 2. typu zahajována nejnižší dávkou (500 mg) podanou 1krát až 2krát denně s postupným navýšením dle snášenlivosti pacienta. Dlouhodobá udržovací dávka obvykle nepřekračuje 2 000 mg denně. S výhodou jsou dnes preferovány preparáty metforminu s prodlouženým účinkem (metformin XR) pro prokázaný menší výskyt nežádoucích účinků, zejména dyspeptického syndromu.
Dále platí, že významně nižší přechod do DM2T je i po léčbě hypertenze ACE-inhibitory (pokles o třetinu nových případů diabetu) a AT1-blokátory (pokles o čtvrtinu případů), podrobně v Nathan et al 2007 [8]. U obézních s BMI > 35 kg/m2 nereagujících na klasickou terapii má největší vliv na snížení rizika DM2T bariatrická chirurgie. Riziko diabetu se sníží až 40krát [9].
Časná fáze diabetu 2. typu a její rizika
Bohužel, dnes zachycujeme glykoregulační poruchu až ve fázi rozvinutého DM2T. Vznik DM2T významně závisí na obezitě, a to diferencovaně podle věku a pohlaví. U mužů vzniká diabetes při nižším BMI, a tedy velmi výrazně nižším množství tuku v těle – u 30letých mužů při BMI okolo 35, u 30letých žen při BMI okolo 40, teprve až v 80 letech věku se vliv BMI u obou pohlaví vyrovnává [10].
I po vzniku diabetu je hmotnost extremně důležitá. Redukce hmotnosti o každý kilogram v 1. roce trvání diabetu prodlužuje život o 3 měsíce [11]. Tato starší studie ukazuje prakticky totéž, co později ukázala i tzv. extenze studie UKPDS, která zavedla pojem metabolické paměti [12]. Na konci studie UKPDS se lišila intenzivně a méně intenzivně léčená skupina v hodnotách glykovaného hemoglobinu. Pak byla studie odslepena a obě skupiny byly léčeny stejně, tj. moderními antidiabetiky. Přestože byl v dalších 10 letech glykovaný hemoglobin v obou léčených skupinách srovnatelný, měla v prvních letech po zjištění diabetu lépe léčená skupina stále nižší mortalitu (graf 1). Podobný efekt nelze prokázat u hypertenze. Podle těchto principů je dnes přístup k nově zjištěným diabetikům jiný.
![Mortalita v prodloužené studii UKPDS: intenzivní (sulfonylurea + inzulin) vs konvenční léčba – podle [12]](https://pl-master.mdcdn.cz/media/image/bd1d0eeef225d644ec051551b377bea5.png?version=1537796301)
Dnes by měl být u každého diabetika 2. typu při diagnostickém souhrnu uveden rok vzniku diabetu nebo délka jeho trvání. Podle toho totiž volíme i cílové hodnoty léčby diabetu.
U diabetiků 2. typu bylo vysoké kardiovaskulární riziko a možnost jeho ovlivnění prokázána řadou studií s antidiabetiky (v primární prevenci studie UKPDS se sulfonylureovými antidiabetiky, metforminem a inzulinem, v sekundární prevenci studie PROactive s tiazolidindionem pioglitazonem), s antihypertenzivy (studie HOPE s inhibitory angiotenzin konvertujícího enzymu, studie INVEST s inhibitory angiotenzin konvertujícího enzymu, blokátory kalciového kanálu), s hypolipidemiky (v primární prevenci studie CARDS s atorvastatinem a studie FIELD s fenofibrátem, podrobně v [9].
Léčba časných fází diabetu 2. typu
V patogenezi DM2T se tak může účastnit až 8 poruch (de Fronzův oktet) – [13]. Jejich kvantitativní vyjádření je pak velmi individuální. Nejkomplexněji do těchto poruch zasahuje tzv. inkretinová léčba. Nejen proto byl v roce 2012 publikován nový algoritmus léčby DM2T společný pro Evropskou, Americkou i Světovou diabetologickou organizaci [14] (schematické znázornění tohoto algoritmu naleznete ve Forum diabetologicum 2013; 2(2) na s. 132 – pozn. redakce). Lékem první volby je metformin, a pokud nedosáhneme cílových hodnot léčby nebo je metformin netolerován či kontraindikován, přistoupíme k druhému kroku. V tomto a třetím kroku můžeme velmi individuálně volit další kombinace léků. Jedním z důležitých kritérií je hmotnost a podle potřeby volíme léky hmotnostně neutrální či snižující hmotnost, nebo pokud to nevadí, i léky zvyšující hmotnost.
Několik studií ukázalo, že navodíme-li po vzniku DM2T normoglykemii rychle (třeba i inzulinovou pumpou), dochází u vysokého procenta diabetiků k remisi diabetu [15], graf 2. Až ve 2násobném počtu případů lze tak inzulinem, který byl vysazen po normalizaci glykemie, navodit remisi DM2T (hodnoceno po 1 roce). Přes dobrý průkaz efektu poznatků těchto studií se tato léčba zatím běžně neužívá.
![Čínská studie s časnou léčbou inzulinem – podle [15]](https://pl-master.mdcdn.cz/media/image/b4fedcce50bc8efcd1ac54f01285c64a.png?version=1537796093)
Podobný průlom přinesla v červnu 2013 na Americkém diabetologickém kongresu v Chicagu prezentovaná studie de Fronza o iniciální trojkombinační léčbě DM2T. Dnes léčíme DM2T v několika krocích podle schématu na grafu 2. Po selhání léčby metforminem po poměrně dlouhém až 3měsíčním vyhodnocení přistupujeme k dvojkombinaci léků a později k trojkombinaci. V nové studii se prokázalo, že iniciálně podaná trojkombinace je daleko účinnější a efektivnější. To odpovídá i zkušenostem s tzv. metabolickou pamětí: tvrdíme, že časná a intenzivní léčba DM2T má dlouhodobý efekt, který nelze už nahradit pozdější léčbou. Zdá se tedy, že z tohoto hlediska by mohlo časné podání několika léků s různými mechanizmy účinku být účinnější hned po zjištění diabetu než dnes používané postupné doplňování léčby v několika krocích při selhávání léčby.
U obézních diabetiků také samozřejmě platí, že optimální časná léčba diabetu je bariatrický chirurgický výkon [7].
Cílové hodnoty léčby jsou dnes podle doporučených postupů jiné u osob, u kterých diabetes trvá krátce a delší dobu (tab), [13].
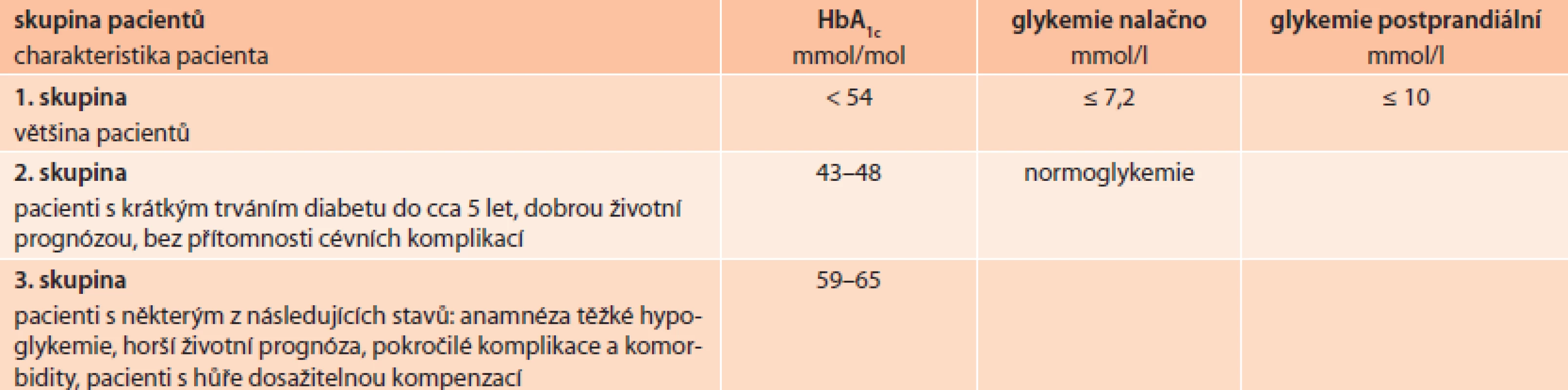
V ČR byla nyní nově publikována i geriatrická guidelines [16]. Do skupiny 1 a 2 patří diabetici zdatní a do skupiny 3 diabetici křehcí. I u starších osob tedy platí, že u jinak zdravých osob by měla časná léčba po zjištění diabetu být důsledná.
Závěr
Životní prognóza prediabetika a diabetika po zjištění DM2T je výrazně horší než ve zbytku populace. Na rozdíl od déletrvajícího diabetu je však dobře ovlivnitelná léčbou. Při diagnóze prediabetu i diabetu je vhodné časné navození normoglykemie. To vede k obnově funkce B-buněk a často i remisi diabetu či prediabetu.Tím je sníženo zejména kardiovaskulární riziko i mortalita. Proto je důležité výše uvedené léčebné postupy neodkládat a užívat přísnější cíle léčby určené pro nově zjištěné diabetiky.
prof. MUDr. Štěpán Svačina, DrSc., MBA
stepan.svacina@lf1.cuni.cz
III. interní klinika 1. LF UK a Všeobecná fakultní nemocnice, Praha
www.lf1.cuni.cz
www.vfn.cz
Doručené do redakcie 22. júna 2013
Prijaté do tlače po recenzii 30. augusta 2013
Sources
1. Anand SS et al. Glucose levels are associated with cardiovascular disease and death in an international cohort of normal glycaemic and dysglycaemic men and women: the EpiDREAM cohort study. Eur J Prev Cardiol 2012; 19(4): 755–764.
2. Barr E, Zimmet PZ, Welborn TA et al. Risk of cardiovascular and all-cause mortality in individuals with diabetes mellitus, impaired fasting glucose and impaired glucose tolerance: The Australian Diabetes, Obesity and Lifestyle Study (AusDiab). Circulation 2007; 116(2): 151–157.
3. Zhou XH, Qiao Q, Zethelius B et al. Diabetes, prediabetes and cancer mortality. Diabetologia 2010; 53(9): 1867–1876.
4. Boggs DA, Rosenberg L, Cozier YC et al. General and abdominal obesity and risk of death among black women. N Engl J Med 2011; 365 : 901–908.
5. Svačina Š. Prevence diabetu a jeho komplikací. Triton: Praha 2008. ISBN 978–80–7387–178–9.
6. Bhupathiraju SN, Pan A, Malik VS et al. Caffeinated and caffeine-free beverages and risk of type 2 diabetes. Am J Clin Nutr. 2013; 97(1): 155–166.
7. Fried M (ed) et al. Metabolická a chirurgická léčba obezity. Mladá Fronta: Praha 2011. ISBN 978-80-204-2424-2.
8. Nathan DM, Davidson MB, deFronzo RA et al. Impaired fasting glucose and impaired glucose tolerance: implications for care. Diabetes Care 2007; 30(3): 753–759.
9. Svačina Š. Obezitologie a teorie metabolického syndromu. Triton: Praha 2013. ISBN 978–80–7387–678–4.
10. Logue J et al. Do men divelop type 2 diabetes in lowe body massindices then women? Diabetologia 2011; 54(12): 3003–3006.
11. Lean ME, Powrie JK, Anderson AS et al. Obesity, weight loss and prognosis in type 2 diabetes. Diabet Med 1990; 7(3): 228–233.
12. Holman RR et al. UKPDS the first 30 years. Wiley Blackwell: Oxford 2008.
13. de Fronzo RA. Banting Lecture. From the triumvirate to the ominous octet: a new paradigm for the treatment of type 2 diabetes mellitus. Diabetes 2009; 58(4): 773–795.
14. Inzucchi SE, Bergenstal R, Buse JB et al. Management of Hyperglycemia in Type 2 Diabetes: A Patient-Centered Approach. Position Statement of the American Diabetes Association (ADA) and European Association for the Study of Diabetes (EASD). Diabetes Care 2012; 35(6): 1364–1379.
15. Weng J, Li Y, Xu W et al. Effect of intensive insulin therapy on beta-cell function and glycaemic control in patients with newly diagnosed type 2 diabetes: a multicentre randomised parallel-group trial. Lancet 2008; 371(9626): 1753–1760.
16. Svačina Š, Jurašková B, Karen I et al. Doporučené postupy v léčbě starších pacientů s diabetes mellitus v ČR. DMEV 2013; 16(2): 82–92.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Forum Diabetologicum

2013 Issue 3
-
All articles in this issue
- Uncomplicated course of diabetic retinopathy during pregnancy: case report
- Anti-VEGF treatment of diabetic 1. type: case report
- Diabetes mellitus and glaucoma
- First outcomes of The First Ophthalmological Reading Centre
- Index of key words
- Why is the treatment of diabetes important a how can be achieved?
- Diabetic retinopathy 3: surgical treatment
- Pregnancy and diabetic retinopathy – screening and therapy: case report
- Forum Diabetologicum
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Diabetic retinopathy 3: surgical treatment
- Diabetes mellitus and glaucoma
- Anti-VEGF treatment of diabetic 1. type: case report
- Why is the treatment of diabetes important a how can be achieved?
